Suy thận mạn
CA LÂM SÀNG (ẢNH) CREATININ TĂNG QUÁ CAO
TRIỆU CHỨNG CỦA SUY THẬN MẠN
1. Triệu chứng lâm sàng
Do rối loạn nội môi nên suy thận mạn ảnh hưởng tới tất cả các cơ quan trong cơ thể. Các triệu chứng lâm sàng có thể là biểu hiện trực tiếp của rối loạn nội môi do suy thận mạn gây ra, có thể là triệu chứng thứ phát của các cơ quan do rối loạn nội môi gây nên. Biểu hiện lâm sàng của suy thận được gọi chung là hội chứng ure máu cao.
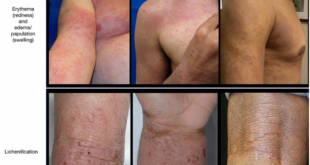
– Da: thường có màu xám nhợt do thiếu máu và ứ đọng các sản phẩm chuyển hóa, có thể có ngứa do lắng đọng calci gợi ý có cường chức năng tuyến cận giáp thứ phát.
– Phù: suy thận mạn do viêm cầu thận mạn thường có phù, ngược lại suy thận mạn do viêm thận – bể thận mạn thường không có phù, ở giai đoạn cuối có thể có phù do suy tim hay suy dinh dưỡng.
– Triệu chứng về máu:
+ Thiếu máu là triệu chứng hằng định của suy thận mạn, mức độ thiếu máu tương ứng với mức độ nặng của suy thận mạn, suy thận càng nặng thiếu máu càng nhiều. Đặc điểm của thiếu máu là chỉ thiếu dòng hồng cầu, số lượng bạch cầu và tiểu cầu bình thường. Thường thiếu máu đẳng sắc, sắt huyết thanh bình thường, không thấy phản ứng tăng sinh dòng hồng cầu ở tủy xương, không có hồng cầu non ở máu ngoại vi.
Khi mức lọc cầu thận xuống 60 – 30 ml/ph thì số lượng hồng cầu khoảng 3,0 T/l, mức lọc cầu thận 15 – 30 ml/ph thì số lượng hồng cầu khoảng 2 – 2,5 T/l, khi mức lọc cầu thận <15 ml/ph thì số lượng hồng cầu thường <2 T/l. Thiếu máu đáp ứng tốt với điều trị bằng erythropoietin sau 3 – 4 tuần.
+ Xuất huyết: có thể gặp chảy máu mũi, chảy máu chân răng, chảy máu đường tiêu hóa. Nếu có chảy máu đường tiêu hóa thì làm suy giảm chức năng thận nhanh.
– Triệu chứng tiêu hóa: giai đoạn đầu bệnh nhân thường chán ăn, buồn nôn và nôn, giai đoạn cuối có thể ỉa chảy, loét niêm mạc miệng và đường tiêu hóa. Khi điều trị bằng erythropoietin, nâng nồng độ hemoglobin lên 100 – 110 g/l các triệu chứng đường tiêu hóa giảm nhiều, bệnh nhân ăn ngon miệng và ăn nhiều, có thể thiếu máu đã làm nặng thêm triệu chứng tiêu hóa ở bệnh nhân suy thận mạn.
– Triệu chứng tim mạch: biến chứng tim mạch gặp khoảng 50 – 80% số bệnh nhân bị suy thận mạn. Thường gặp các biến chứng như tăng huyết áp, suy tim ứ huyết, vữa xơ động mạch, bệnh cơ tim và van tim, viêm màng trong tim, các rối loạn nhịp tim.
– Triệu chứng thần kinh cơ: chuột rút có thể do giảm natri và calci máu, yếu cơ, lắng đọng calci trong cơ gặp ở những bệnh nhân lọc máu chu kỳ, viêm thần kinh ngoại vi, biểu hiện dị cảm, cảm giác kiến bò, bỏng rát ở chân, hôn mê do ure máu cao có thể xuất hiện ở giai đoạn cuối của suy thận.
– Triệu chứng về xương: Tổn thương xương trong suy thận mạn được gọi chung là loạn dưỡng xương do suy thận. Có hai kiểu bệnh xương là bệnh lý xương có chu chuyển xương cao, đặc trưng bởi tăng tái cấu trúc xương (viêm xương xơ), và bệnh lý xương có chu chuyển xương thấp, đặc trưng bởi giảm tái cấu trúc xương (nhuyễn xương). Loạn dưỡng xương do thận là hậu quả của giảm calci máu, tăng phosphat máu, cường chức năng tuyến cận giáp thứ phát, nhiễm độc nhôm. Biểu hiện lâm sàng là đau xương, xuất hiện từ từ có thể rất nhẹ cho đến nặng, một số bệnh nhân đòi hỏi phải dùng thuốc giảm đau. Đau thường mơ hồ, bệnh nhân không chỉ được chính xác vị trí đau, cảm giác đau sâu. Đau thường ở vùng thắt lưng cùng, khớp háng, khớp gối và hai cẳng chân. Đau xuất hiện từng đợt, kéo dài vài tuần đến hàng tháng, có thể gãy xương tự phát hay nhân một chấn thương nhẹ, thường gặp gãy cổ xương đùi và xẹp thân đốt sống.
2. Triệu chứng xét nghiệm
2.1. Xét nghiệm máu
– Xét nghiệm huyết học: số lượng hồng cầu giảm, nồng độ hemoglobin giảm, hematocrit giảm. Mức độ thiếu máu tỉ lệ với mức độ nặng của suy thận. Số lượng bạch cầu và tiểu cầu bình thường.
– Xét nghiệm sinh hóa máu:
+ Nitơ phi protein trong máu tăng: người ta thấy có hai nhóm nitơ phi protein trong máu, một nhóm tăng sớm, bắt đầu tăng khi mức lọc cầu thận dưới 60 ml/ph/1,73m2 đại diện là ure, creatinin máu. Nhóm khác tăng muộn, chỉ tăng khi mức lọc cầu thận giảm xuống dưới 30 ml/ph/1,73m2 đại diện là acid uric. Tăng ure máu còn liên quan đến chế độ ăn và mức độ dị hóa protein.
Ăn nhiều đạm, sốt, nhiễm khuẩn, chảy máu tiêu hóa, mất nước, làm nồng độ ure máu tăng nhanh. Nồng độ creatinin máu không phụ thuộc vào chế độ ăn, chỉ phụ thuộc vào khối lượng cơ của cơ thể nên phản ánh chính xác hơn mức độ suy thận. Nếu thấy tốc độ tăng ure máu nhanh không tương ứng với mức độ tăng creatinin là biểu hiện của tăng ure ngoài thận.
+ Protein máu giảm, albumin máu giảm do mất protein qua nước tiểu kéo dài, do chế độ ăn giảm protein, do giảm tiêu hóa và hấp thu protein từ đường ruột.
+ Lipid máu tăng, tăng cả lipid toàn phần, cholesterol và triglycerid, đặc biệt khi có hội chứng thận hư.



– Xét nghiệm điện giải:
+ Nồng độ natri máu thường giảm do bị giữ nước làm natri bị hòa loãng, mặc dù natri tổng lượng có thể tăng.
+ Nồng độ kali máu thường bình thường nếu bệnh nhân vẫn duy trì được lượng nước tiểu trên 500 ml/24 giờ. Khi có thiểu niệu hay vô niệu trong đợt tiến triển nặng của bệnh hoặc khi suy thận giai đoạn cuối, nồng độ kali máu có thể tăng. Tăng kali máu phụ thuộc vào nhiều yếu tố, như vô niệu không đào thải được kali, tăng chuyển kali từ nội bào ra ngoại bào khi nhiễm acid, ứ nước tế bào, ly giải tế bào, nguồn kali ngoại sinh đưa vào từ thức ăn, từ thuốc. Vì vậy, khi bệnh nhân vô niệu cần chú ý theo dõi nồng độ kali máu và kiểm soát cân bằng kali cẩn thận.
+ Nồng độ calci máu giảm sớm ngay từ khi bệnh nhân bị bệnh thận mạn tính chưa có suy thận. Khi suy thận nhẹ, nồng độ calci máu vẫn giảm. Khi thấy bệnh nhân suy thận có nồng độ calci máu bình thường hoặc tăng là phản ánh tình trạng cường chức năng tuyến cận giáp thứ phát. Các nghiên cứu đều không thấy có tương quan giữa nồng độ calci máu với giảm mức lọc cầu thận.
+ Phosphat máu tăng: tăng phosphat máu tương đối hằng định, tăng phosphat máu có tương quan nghịch với giảm mức lọc cầu thận.
– Các xét nghiệm khác:
+ Nồng độ hormon tuyến cận giáp (PTH) tăng và có tương quan nghịch với giảm mức lọc cầu thận. Nhiều trường hợp cường chức năng tuyến cận giáp nặng, dẫn tới lắng đọng calci ở nhiều tổ chức như phổi, da, cơ, và các cơ quan khác. Một số bệnh nhân lọc máu chu kỳ, tình trạng cường chức năng tuyến cận giáp nặng đòi hỏi phải cắt tuyến cận giáp. Tăng PTH còn gây nhiễm độc tủy xương, góp phần làm tăng thiếu máu và làm giảm đáp ứng với điều trị thiếu máu bằng erythropoietin.
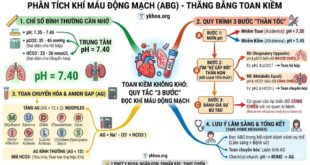
+ Nồng độ bicarbonat máu giảm, pH máu giảm khi có suy thận nặng, là biểu hiện của nhiễm toan chuyển hóa. Khi pH máu dưới 7,2 và/hoặc bicarbonat máu dưới 16 mmol/l, đòi hỏi phải điều trị bằng các chất kiềm.
2.2. Xét nghiệm nước tiểu
– Số lượng nước tiểu: trong suy thận mạn, thông thường bệnh nhân vẫn giữ được lượng nước tiểu 500 – 800 ml/24 giờ cho đến khi suy thận giai đoạn cuối. Bệnh nhân thường có triệu chứng đi tiểu đêm, số lượng nước tiểu ban đêm nhiều hơn ban ngày. Trong đợt tiến triển nặng, lượng nước tiểu ít đi và có thể vô niệu. Nếu suy thận do bệnh ống – kẽ thận mạn, bệnh nhân thường đái nhiều, lượng nước tiểu trên 1,5 lít/24 giờ, bệnh nhân thường đi đái nhiều lần trong đêm, chỉ đến khi suy thận giai đoạn cuối, lượng nước tiểu mới giảm.
– Protein niệu bao giờ cũng có, nếu do bệnh cầu thận thì lượng protein niệu thường 2 – 3 g/24 giờ khi suy thận còn nhẹ. Suy thận giai đoạn cuối, lượng protein niệu ít đi khoảng 1g/24 giờ, do lượng nước tiểu giảm. Nếu còn hội chứng thận hư thì protein niệu nhiều (³3,5 g/24 giờ).
– Hồng cầu niệu thường có, nhưng khi suy thận giai đoạn cuối thì thường không có hồng cầu niệu.
– Bạch cầu niệu và vi khuẩn niệu: khi suy thận do viêm thận bể thận mạn thì có thể có bạch cầu niệu nhiều và có thể có vi khuẩn niệu.
– Trụ niệu: có thể thấy trụ hạt hoặc trụ trong, trụ thường có kích thước to, đường kính của trụ lớn hơn hai lần đường kính của một bạch cầu đa nhân. Khi có 2/3 số trụ trở lên là trụ to, là dấu hiệu rất có giá trị để chẩn đoán đây là suy thận mạn.
– Nồng độ ure, creatinin niệu thấp, suy thận càng nặng thì nồng độ ure, creatinin niệu càng thấp.
– Tỉ trọng và độ thẩm thấu nước tiểu: ở bệnh nhân suy thận mạn thì tỉ trọng và độ thẩm thấu nước tiểu thấp và xấp xỉ bằng nhau ở các mẫu nước tiểu khác nhau trong ngày. Khi suy thận nặng thì tỉ trọng nước tiểu giao động xung quanh 1,010 và độ thẩm thấu nước tiểu giao động quanh 300 mOsm/kg H2O. Hiện tượng tỉ trọng thấp và ít thay đổi giữa các mẫu nước tiểu trong ngày, được gọi là hiện tượng đồng tỉ trọng thấp. Hiện tượng nước tiểu đồng tỉ trọng thấp phản ánh thận không còn khả năng đáp ứng thích nghi với lượng nước đưa vào cơ thể để giữ cân bằng nước. Nếu suy thận do bệnh ống-kẽ thận mạn thì tỉ trọng và độ thẩm thấu nước tiểu giảm sớm ngay từ khi ure và creatinin máu chưa tăng (hiện tượng mất cân bằng cầu – ống thận).
Tác giả: BSNT. Nguyễn Huy Thông
Link bài viết: https://www.facebook.com/groups/diendanykhoa.vn/posts/1628969890882296/
Xin gửi lời cảm ơn chân thành đến BSNT Nguyễn Huy Thông
đã đồng ý chia sẻ bài viết lên Diễn đàn Y khoa!
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.