I. NATRI
Rối loạn nồng độ Natri [Na+] là nguyên nhân của phần lớn các trường hợp bất thường về cân bằng nội môi, nó làm thay đổi sự liên quan tỉ lệ của Natri và nước. Sự rối loạn cân bằng Na+, ngược lại, tham gia vào sự thay đổi lượng dịch ngoại bào, hoặc tăng hay giảm thể tích máu. Sự duy trì “lượng dịch lưu hành hiệu quả” đạt được bằng cách thay đổi lượng Natri bài tiết qua đường tiểu, trong khi đó cân bằng H2
O đạt được bằng cách thay đổi cả H2O nhập và H2O xuất qua đường niệu (Bảng 2-1). Rối loạn có thể là kết quả của sự mất cân bằng ở cả H2O và Na+. Ví dụ, một bệnh nhân có thể có lượng Na+ niệu thấp là do tăng tái hấp thu NaCl ở ống thận; sự tăng của arginine vasopressin (AVP) — chất giúp cân bằng thể tích máu lưu thông hiệu quả (Table 2-1)— trong máu sẽ làm cho thận tăng tái hấp thu H2O và đưa đến hạ Natri máu.
1.HẠ NATRI MÁU
Là khi [Na+] huyết thanh <135 mmol/L và là rối loạn điện giải thường gặp nhất ở bệnh nhân tại bệnh viện. Triệu chứng bao gồm buồn nôn, nôn, mệt mỏi, hôn mê, và mất phương hướng; nếu nặng (<120 mmol/L) và/hoặc xảy ra đột ngột, co giật, tụt kẹt trung tâm, hôn mê, hoặc có thể tử vong (xem Triệu Chứng Hạ Natri Máu Cấp, bên dưới). Hạ Natri máu hầu hết là kết quả của tăng AVP trong máu và/hoặc tăng nhạy cảm của thận với AVP; một ngoại lệ đáng chú ý do chế độ ăn ít chất hoàn tan (“beer potomania”), trong đó giảm bài tiết chất hòa tan trong nước tiểu một cách đáng kể cũng không đủ để giúp bài tiết hết lượng H2O dư thừa.
Có [Na+] huyết thanh không đủ thông tin để chẩn đoán về lượng Na+ trong cơ thể; hạ Natri máu chủ yếu là một rối loạn của cân bằng nội môi. Bệnh nhân hạ Natri máu được phân loại thành 3 nhóm, phụ thuộc vào trạng thái lượng dịch trong cơ thể: hạ natri máu thể tích tuần hoàn giảm, thể tích tuần hoàn bình thường, và thể thể tích tuần hoàn tăng (Fig. 2-1). Cả 3 dạng của hạ Natri máu chia sẻ một cách phóng đại, “không áp suất thẩm thấu” tăng trong khi có AVP lưu hành, trong một dạng của giảm áp suất thẩm thấu huyết thanh. Đáng chú ý, hạ Natri máu thường do nhiều yếu tố; trên lâm sàng có những yếu tố kích thích giảm áp suất thẩm thấu có thể làm tiết AVP và tăng nguy cơ hạ Natri máu bao gồm thuốc, đau, buồn nôn, và luyện tập gắng sức.

Xét nghiệm cận lâm sàng cần làm cho bệnh nhân hạ Natri máu gồm đo áp lực thẩm thấu huyết thanh để loại trừ “giả hạ Natri máu” do tăng lipid máu hoặc tăng protein máu. Glucose huyết thanh cũng nên xét nghiệm; Na+ huyết thanh giảm 1.4 mM cho mỗi 100mg/dL glucose tăng, do glucose kéo H2O từ tế bào. Tăng Kali máu gợi ý suy tuyến thượng thận hoặc hạ Aldosterone; tăng blood urea nitrogen (BUN) và creatinine gợi ý nguyên nhân từ thận. Điện giải và áp suất thẩm thấu nước tiểu cũng là xét nghiệm được chỉ định trong đánh giá ban đầu của hạ Natri máu. Cụ thể, Na+ nước tiểu <20 meq/L là phù hợp với hạ Natri máu thể tích máu giảm khi lâm sàng không có “giảm thể tích máu,” hội chứng Na+-avid giống như suy tim sung huyết (CHF) (Fig. 2-1). ASTT nước tiểu <100 mosmol/kg gợi ý tình trạng uống nhiều nước hoặc, hiếm hơn, giảm nhập chất hòa tan; ASTT nước tiểu >400mosmol/kg gợi ý dư thừa AVP do nó đóng vai trò chi phối nhiều hơn, trong khi giá trị trung bình phù hợp hơn với nhiều yếu tố sinh lý bệnh (ví dụ, AVP dư thừa là một phần của uống nhiều). Cuối cùng, trong vài bối cảnh lâm sàng, tuyến giáp, tuyến thượng thận, và chức năng của tuyến yên cũng cần được kiểm tra.
Hạ Natri máu thể tích máu giảm
Thể tích máu giảm có nguyên nhân từ thận và ngoài thận liên quan tới hạ Natri máu. Nguyên nhân tại thận gây giảm thể tích máu bao gồm suy thận và giảm Aldosterone, các bệnh lí thận gây mất muối (v.d., bệnh thận trào ngược, hoại tử ống thận cấp không thiểu niệu), lợi tiểu, và lợi tiểu thẩm thấu. Na+ nước tiểu thường >20 meq/L trong những trường hợp nhưng có thể <20 meq/L trong trường hợp hạ Natri máu kết hợp dùng lợi tiểu nếu.
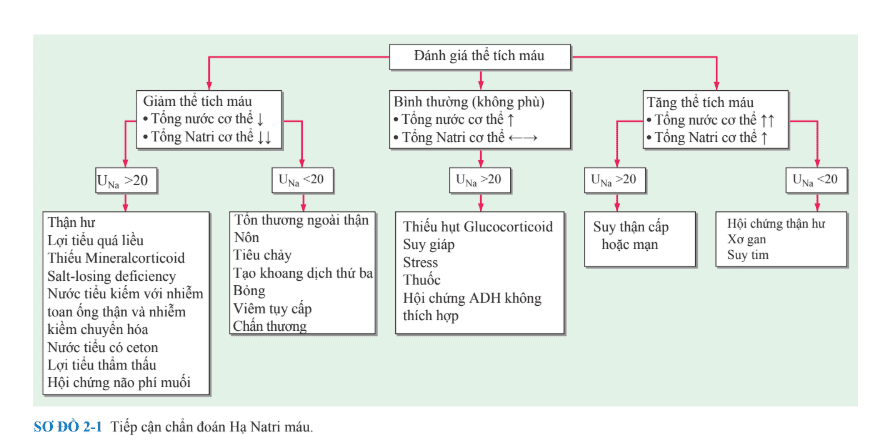
tra sau lâu dài sau khi dùng thuốc. Nguyên nhân ngoài thận bao gồm mất qua đường dạ dày ruột (v.d., nôn, tiêu chảy, tube drainage) và mất qua đường da (mồ hôi, bỏng); Na+ nước tiểu thường <20 meq/L.
Giảm thể tích máu gây tác động mạnh đến thần kinh thể dịch, các hệ thống sẽ giúp bảo tồn khối lượng lưu thông hiệu quả, như hệ RAA, hệ thần kinh giao cảm, và AVP (Bảng 2-1). Tăng AVP trong tuần hoàn dẫn đến tăng giữ H2 O trong cơ thể, đưa đến hạ Natri máu. Điều trị tối ưu của Hạ Natri máu thể tích máu giảm kiểm soát lượng dịch, bằng dung dịch tinh thể đẳng trương, như, NaCl 0.9% (“dd muối bình thường”). Nếu tiền sử gợi ý hạ Natri máu này trở nên mạn tính như tồn tại trong 48 h, chăm sóc nên chú ý tránh quá tải dịch (xem bên dưới), nó có thể dễ dàng xảy ra khi nồng độ AVP giảm mạnh để đáp ứng với lượng dịch được truyền; Nếu cần thiết, theo dõi cả Desmopressin (DDAVP) và lượng dịch có thể ngăn cản sự điều chỉnh của hạ Natri máu (xem bên dưới).
Hạ Natri máu thể tích máu tăng
Các nguyên nhân gây phù (suy tim mạn, xơ gan, và hội chứng thận hư) thường gắn liền với mức độ hạ Natri máu từ nhẹ đến trung bình ([Na+] = 125–135 mmol/L); thỉnh thoảng, những bệnh nhân bị suy tim nặng hoặc xơ gan cũng có thể có [Na+] <120 mmol/L. Sinh lý bệnh giống với hạ Natri máu thể tích máu giảm, ngoại trừ “thể tích lưu thông hiệu quả” tăng do các yếu tố gây bệnh cụ thể, như, giảm chức năng tim, giãn mạch ngoại vi trong xơ gan, và giảm albumin máu trong hội chứng thận hư. Mức độ hạ Natri máu là một chỉ số gián tiếp đánh giá hoạt động của hệ thần kinh thể dịch (Table 2-1) và là một chỉ số quan trọng tiên lượng hạ Natri máu thể tích máu tăng.
Quản lí bệnh bao gồm điều trị các rối loạn bên dưới (như, giảm hậu gánh cho bệnh nhân suy tim, chọc hút lượng lớn dịch báng trong xơ gan, liệu pháp miễn dịch trong vài thể của hội chứng thận hư), hạn chế Na+, liệu pháp lợi tiểu, và, ở một vài bệnh nhân, hạn chế H2O. Các thuốc đối vận Vasopressin (như, tolvaptan và conivaptan) cũng có hiệu quả trong hạ Natri máu bình thường có cả xơ gan và suy tim mạn.
Hạ Natri máu thể tích máu bình thường
Hội chứng ADH không thích hợp (SIADH) đặc trưng bởi phần lớn các case hạ Natri máu thể tích máu bình thường. Các nguyên nhân khác
của hạ Natri máu thể tích máu bình thường bao gồm nhược giáp và suy thượng thận thứ phát do bệnh ở tuyến yên; đáng chú ý, dư thừa nồng độ corticoid có thể làm sụt giảm nhanh chóng nồng độ AVP trong tuần hoàn và điều chỉnh quá mức của [Na +] huyết thanh (xem bên dưới).
Nguyên nhân thường gặp nhất của SIADH bao gồm bệnh phổi (như, viêm phổi, lao, tràn dịch màng phổi) và bệnh hệ thần kinh trung ương (CNS) (như, khối u, xuất huyết dưới nhện, viêm màng não); SIADH cũng xảy ra ở những người có khối u ác tính (như, ung thư tế bào nhỏ ở phổi) và do thuốc (như, các chất ức chế tái hấp thu serotonin có chọn lọc, thuốc chống trầm cảm loại 3 vòng, nicotine, vincristine, chlorpropamide, carbamazepine, thuốc giảm đau gây nghiện, thuốc chống loạn thần, cyclophosphamide, ifosfamide). Điều trị tối ưu của hạ Natri máu thể tích máu bình thường bao gồm điều trị tốt các rối loạn bên dưới. Hạn chế H2O <1 L/d là nền tảng của điều trị, nhưng cũng có thể không hiệu quả hoặc dung nạp kém. Tuy nhiên, các chất đối vận vasopressin cũng có hiệu quả trong việc điều chỉnh [Na+] huyết thanh trong SIADH. Lựa chọn thay thế bao gồm dùng chung lợi tiểu quai để ức chế cơ chế ngược dòng và làm giảm nồng độ nước tiểu, kết hợp với viên muối đường uống để ngăn ngừa tình trạng thuốc lợi tiểu gây ra mất muối và đưa đến ha Natri máu.
Hạ Natri máu cấp có triệu chứng
Hạ Natri máu cấp có triệu chứng là một cấp cứu y khoa; giảm đột ngột nồng độ Na+ huyết tương có thể vượt quá khả năng điều chỉnh của não để điều chỉnh lượng dịch nội bào, dẫn đến phù não, co giật, và tử vong. Phụ nữ, đặc biệt là phụ nữ tiền mãn kinh, dễ bị để lại di chứng; hậu quả về thần kinh là tương đối hiếm gặp ở bệnh nhân nam. Nhiều bệnh nhân bị hạ Natri máu là do nhân viên y tế, bao gồm truyền dịch nhược trương cho bệnh nhân giai đoạn hậu phẫu, kê đơn lợi tiểu Thiazide, chuẩn bị nội soi, hoặc truyền Glycine trong phẫu thuật. Uống nhiều cũng là nguyên nhân gây giảm AVP cũng có thể dẫn đến hạ Natri máu cấp, cũng như tăng lượng H2O trong các bài luyện tập thể lực nặng, như, chạy marathon. Các loại thuốc lắc gây nghiện [methylenedioxymethamphetamine (MDMA)] cũng có thể gây hạ Natri máu cấp, nhanh chóng gây tiết AVP và gây khát nước.
Triệu chứng nặng xảy ra ở nồng độ tương đối thấp của [Na+] huyết thanh. Buồn nôn và nôn thường là triệu chứng báo trước của một tình trạng nặng. Triệu chứng quan trọng đi kèm là suy hô hấp, có thể dẫn đến tăng
nồng độ CO2 máu làm cho suy giảm hệ thần kinh trung ương hoặc nồng độ CO2 máu bình thường dẫn đến triệu chứng thần kinh, phù phổi không do tim; sự thiếu oxy máu sẽ khuếch đại ảnh hưởng của bệnh não do hạ Natri máu.


2.TĂNG NATRI MÁU
Hiếm khi đi chung với tăng thể tích máu, nếu có thì thường là do thầy thuốc, như, quản lí của Natri bicarbonate ưu trương. Thường gặp hơn, tăng Natri máu là kết quả của sự kết hợp H2O và lượng dịch thâm hụt, trong đó lượng H2O mất nhiều hơn Na+mất. Người già bị giảm khả năng khát và/hoặc ít uống nước là nguy cơ cao nhất của tăng Natri máu do giảm lượng H2O nhập vào. Các nguyên nhân mất H2O qua thận là lợi niệu thẩm thấu do tăng đường huyết, lợi tiểu sau tắc nghẽn, hoặc do thuốc (thuốc cản quang, mannitol, etc.); Lợi tiểu xảy ra trong đái tháo nhạt (DI) trung ương hoặc ngoại biên (Chương. 51). Ở bệnh nhân có tăng Natri máu do thận mất H2O, rất quan trọng trong xác định số lượng nước mất đang diễn ra hằng ngày ngoài việc tính toán lượng H2O thâm hụt (Bảng 2-2).



II.Kali
Kali (K+) là cation chính ở nội bào, bàn về những rối loạn của cân bằng K+ phải xem xét những thay đổi trong việc trao đổi K+ giữa nội bào và ngoại bào. (K+ ngoại bào chiếm <2% tổng lượng K+ trong cơ thể). Insulin, các đồng vận β2-adrenergic, và nhiễm kiềm có xu hướng đưa K+ vào trong tế bào; nhiễm toan, thiếu hụt insulin, hoặc tăng ASTT cấp (như, sau điều trị với mannitol or Dextrose 50%) thúc đẩy sự thoát ra hoặc làm giảm hấp thu K+. Một hệ quả là hoại tử mô và thoát K+ có thể gây nên tăng Kali máu nặng, đặc biệt trong bối cảnh của chấn thương thận cấp tính. Tăng Kali máu do tiêu cơ vân là thường gặp nhất, do nơi dự trữ K+ trong cơ thể là ở cơ; tăng Kali máu cũng đáng chú ý trong hội chứng ly giải tế bào u.
Thận đóng vai trò quan trọng trong thải trừ K+. Mặc dù K+ được vận chuyển dọc theo toàn bộ nephron, nó là các tế bào gốc của từng đoạn và hợp lại thành ống góp có vai trò trong bài tiết K+. Na vào tế bào qua các kênh amiloride tạo ra điện tích âm trong lòng ống, làm Kali vận chuyển thụ động vào lòng ống thận. Mối liên hệ này là chìa khóa để hiểu rõ về các rối loạn của Kali. Ví dụ, decreased distal delivery of Na+tends to blunt the ability to excrete K+ , dẫn đến tăng Kali máu. Bất thường ở hệ RAA có
thể gây nên cả hạ hoặc tăng Kali máu; Aldosterone có ảnh hưởng chính trong thải trừ Kali, tăng hoạt động của kênh ENaC và qua đó khuếch đại lực để thải K+ qua màng đỉnh của các tế bào gốc.
1.HẠ KALI MÁU
Những nguyên nhân chính gây hạ Kali máu đã được đề cập ở Bảng 2-3. Các loạn nhịp nhĩ và thất là những hậu quả nghiêm trọng nhất của ha Kali máu. Những bệnh nhân đồng thời thiếu hụt Mg và/hoặc điều trị digoxin càng làm tăng nguy cơ của loạn nhịp. Các biểu hiện lâm sàng khác bao gồm yếu cơ, nó có thể phát hiện khi [K+] huyết thanh <2.5 mmol/L, và, nếu hạ Kali máu lâu dài có thể gây tăng huyết áp, tắc ruột, tiểu nhiều, nang thận, và thận chí là suy thận.
Nguyên nhân của hạ Kali máu thì thường rõ ràng từ tiền sử, thăm khám, và/hoặc xét nghiệm CLS. Tuy nhiên, hạ Kali máu dai dẵng thì cần chi tiết hơn, đánh giá một cách hệ thống (Sơ đồ. 2-2). CLS ban đầu nên bao gồm
điện giải đồ, BUN, creatinine, ASTT huyết thanh, Mg2+, và Ca2+, công thức máu, và pH nước tiểu, ASTT, creatinine, và điện giải. Độ thẩm thấu huyết thanh và nước tiểu cần thiết để tính gradient K+ ngang qua tế bào ống thận, nếu <3 thì có sự hiện diện của hạ Kali máu (xem hạ Kali máu).


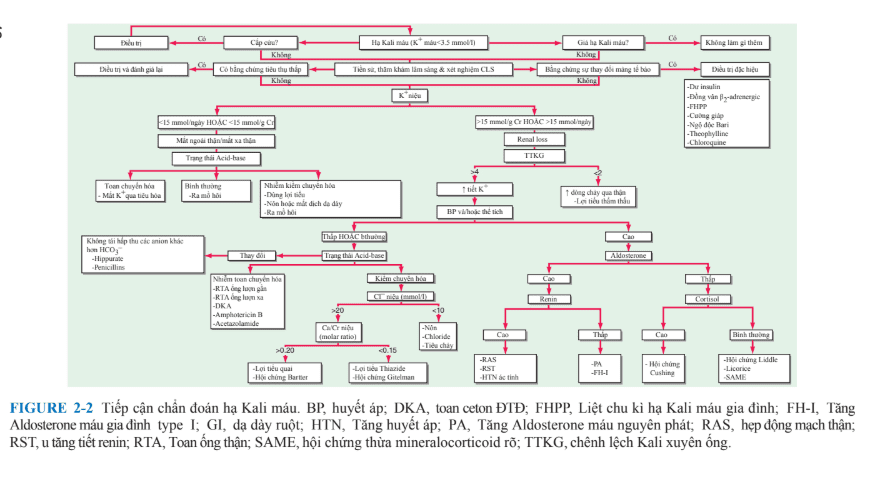
Thêm nữa, những xét nghiệm như Mg2+ và Ca2+ nước tiểu và/hoặc nồng độ renin và aldosterone huyết tương cũng cần thiết trong vài trường hợp đặc biệt.

2.TĂNG KALI MÁU
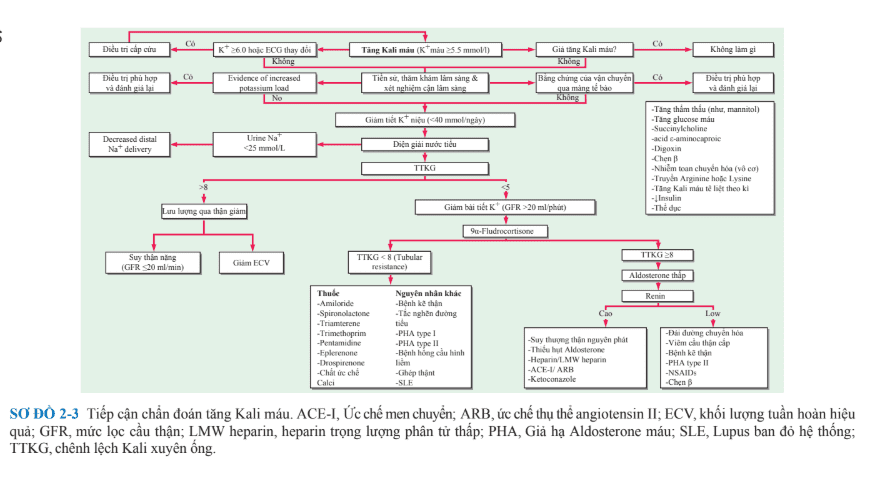
Các nguyên nhân đã được liệt kê ở Bảng 2-4; trong phần lớn các trường hợp, tăng Kali máu là do giảm bài tiết K+ ở thận. Tuy nhiên, tăng K+ nhập vào qua ăn uống có thể gây ảnh hưởng lớn đến những bệnh nhân dễ nhạy cảm, như, đái tháo đường với giảm renin máu giảm Aldosterone máu và bệnh thận mạn. Những thuốc ảnh hưởng lên trục RAA cũng là nguyên nhân chính của tăng Kali máu, đặc biệt xu hướng gần đây là phối hợp các thuốc này với nhau, như, spironolactone hoặc ức chế thụ thể angiotensin với một ACEi trong tim mạch và/hoặc bệnh thận.
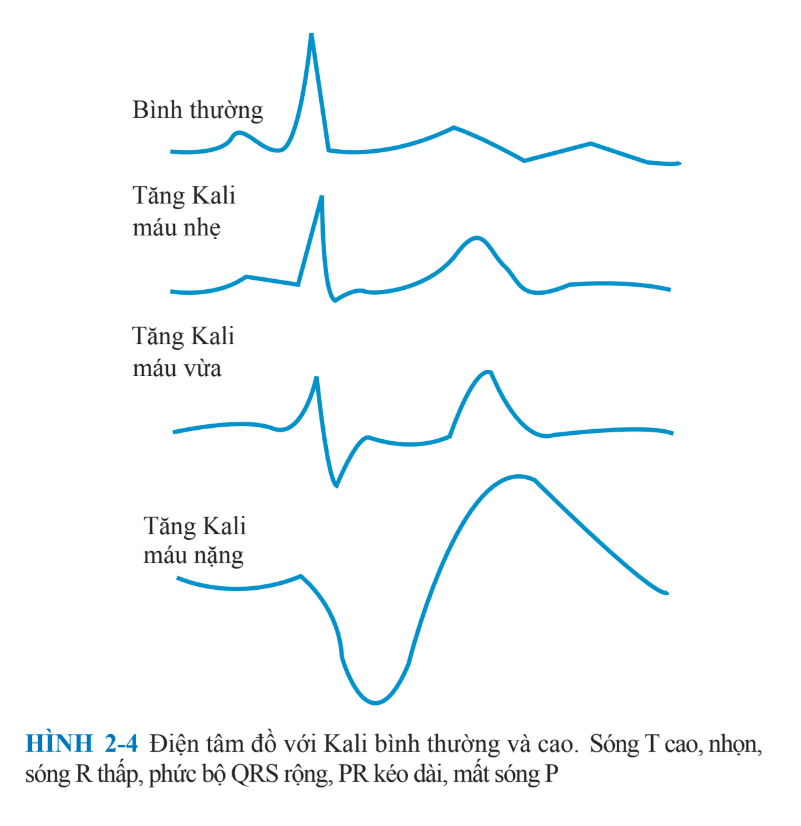
Ưu tiên số một trong quản lí tăng Kali máu là đánh giá xem có cần thiết phải điều trị cấp cứu hay không (thay đổi trên ECG và/hoặc K+ ≥6.0 mM). Điều này cần được theo sau bởi một workup toàn diện để xác định nguyên nhân (Sơ đồ. 2-3). Tiền sử và thăm khám lâm sàng nên chú ý những thuốc bệnh nhân đang dùng(như, ACEi, NSAIDs, trimethoprim/ sulfamethoxazole), chế độ ăn và khẩu phần bổ sung (như, nhiều muối), những yếu tố nguy cơ của suy thận cấp, giảm lượng nước tiểu, huyết áp, và trạng thái dịch. Những xét nghiệm cần thiết bao gồm điện giải đồ, BUN, creatinine, ASTT huyết thanh, Mg2+, và Ca2+, công thức máu, pH nước tiểu. [Na+] nước tiểu <20 meq/L gợi ý mất Na+ là yếu tố giới hạn bài tiết K+; truyền dung dịch muối 0.9% hoặc điều trị với Furosemide có thể làm giảm [K+] huyết thanh bằng cách tăng thải Na+. ASTT huyết thanh và nước tiểu cần thiết để tính toán TTKG. Giá trị của TTKG phần lớn dựa trên tiền sử: <3 trong hạ Kali máu và >7–8 trong tăng Kali máu.




III.CÁC RỐI LOẠN ACID-BASE(FIG. 2-5)
Điều hòa để pH máu bình thường (7.35–7.45) phụ thuộc vài cả phổi và thận. Theo công thức Henderson-Hasselbalch, pH là tỉ lệ giữa HCO3- (điều hòa bởi thận) và Pco2 (điều hòa bởi phổi). Tỉ HCO3 /Pco2 hữu ích trong việc phân loại các rối loạn cân bằng acid-base. Nhiễm toan là do tăng acid hoặc mất kiềm; nguyên nhân là do chuyển hóa (giảm HCO3-) hoặc hô hấp (tăng Pco2 ). Nhiễm kiềm là do mất acid hoặc tăng base và cũng do chuyển hóa (↑ [HCO3-]) hoặc hô hấp (↓ Pco2 ).
Để giới hạn thay đổi pH, rối loạn chuyển hóa sẽ được bù trừ ngay lập tức trong hệ thống; bù trừ qua thận trong rối loạn hô hấp thì thường chậm hơn, mà bù trừ “cấp tính” thì cường độ thấp hơn so với bù trừ “mạn tính”. Các rối loạn acid-base đơn giản bao gồm một rối loạn cơ bản và phản ứng bù trừ của nó. Những rối loạn hỗn hợp, có sự kết hợp của những rối loạn cơ bản.
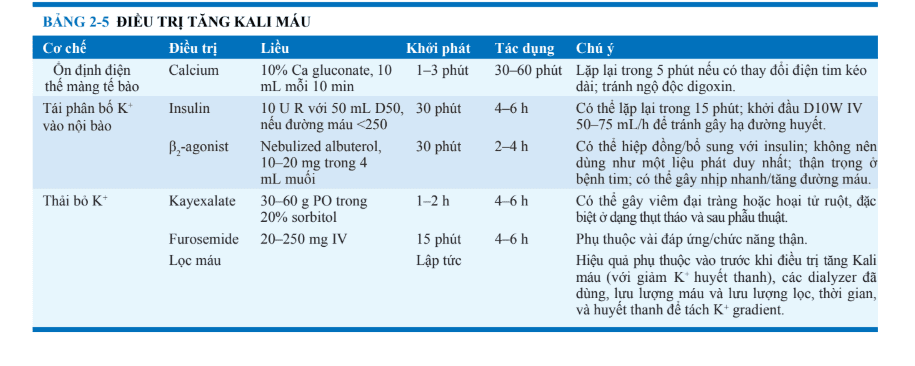
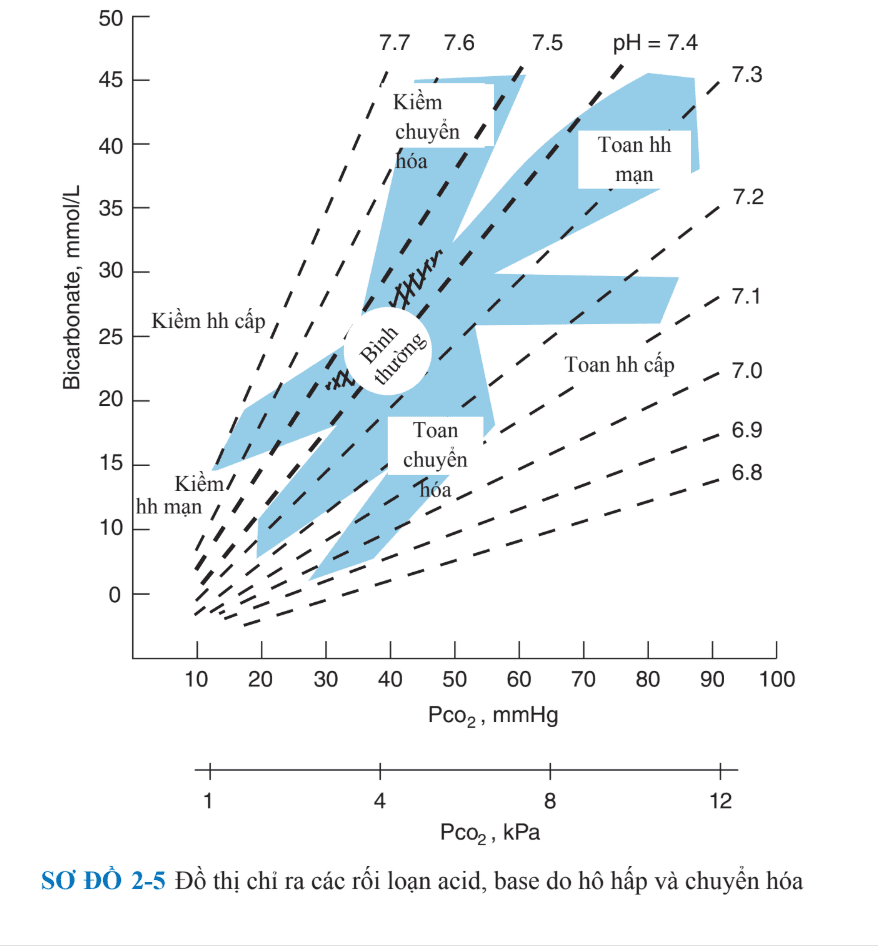
Nguyên nhân của các rối loạn acid-base đơn giản thường là rõ ràng trong bệnh sử, thăm khám lâm sàng, và/hoặc cận lâm sàng. Ban đầu đánh giá CLS phụ thuốc vào rối loạn acid-base chính, nhưng toan chuyển hóa và kiểm chuyển hóa nên bao gồm điện giải đồ, BUN, creatinine, albumin, pH nước tiểu, và điện giải nước tiểu. Khí máu động mạch (ABG) thì ít được chỉ định ở những bệnh nhân có rối loạn acid-base đơn giản, như, toan chuyển hóa nhẹ trong bối cảnh suy thận mạn. Tuy nhiên, kết hợp khí máu động mạch và điện giải đồ là cần thiết để đánh giá đầy đủ các rối loạn acid-base phức tạp hơn. Những đáp ứng bù trừ nên được ước tính từ khí máu động mạch; công thức Winter [PaCO2 = (1.5 × [HCO3–]) + 8 ± 2] là thật sự cần thiết trong đánh giá những đáp ứng hô hấp trong nhiễm toan chuyển hóa.
Khoảng trống anion cũng nên được tính; khoảng trống anion AG = [Na+] – ([HCO3–]+ [Cl–])=các anion không đo được – các cation không đo được.
Khoảng trống anion nên được điều chỉnh trong những thay đổi của nồng độ albumin, một anion vô hạn chiếm ưu thế; “AG được điều chỉnh” = AG +~2.5 × (4 – albumin mg/dL). Những xét nghiệm hỗ trợ khác sẽ làm sáng tỏ các hình thức cụ thể của nhiễm toan khoảng trống anion (xem bên dưới).
1.NHIỄM TOAN CHUYỂN HÓA
HCO3- thấp trong nhiễm toan chuyển hóa là do bổ sung acid (hữu cơ hoặc vô cơ) hoặc là do mất HCO3- ; những nguyên nhân của nhiễm toan chuyển hóa được phân loại bằng sự hiên diện hay vắng mặt của một sự tăng khoảng trống anion (BẢNG 2-6). Nhiễm toan AG tăng (>12 mmol/L) là do dùng acid (thường là HCl) và các anion không đo được cho cơ thể. Những nguyên nhân thường gặp bao gồm toan ceton [đái đường chuyển hóa (DKA), thiếu ăn, rượu], toan acid lactic, ngộ độc (salicylates, ethylene glycol, và methanol), và suy thận.
Những nguyên nhân hiếm và mới được tìm thấy của nhiễm toan AG tăng bao gồm nhiễm toan d-lactic, độc chất propylene glycol, và 5-oxoprolinuria (được biết như pyroglutamic aciduria). Nhiễm toan d-Lactic (tăng trong đồng phân của lactate) có thể xảy ra ở bệnh nhân với cắt bỏ, bệnh, or bypass của ruột ngắn, dẫn tới tăng thải cacbonhydrat qua ruột già. Sự phát triển quá mức của các vi sinh vật trong ruột non làm chuyển carbohydrate thành d-lactate đưa đến nhiễm toan d-lactic; một loạt các triệu chứng thần kinh có thể xảy ra sau đó, giải quyết sau khi điều trị bằng kháng sinh thích hợp để thay đổi vi sinh đường ruột. Propylene glycol là một dung môi phổ biến cho các chế phẩm dùng bằng đường tĩnh mạch của một số loại thuốc, nổi bật nhất là lorazepam. Những bệnh nhân sử dụng những loại thuốc này với tần suất cao có thể phát triển thành nhiễm toan chuyển hóa AG tăng và tăng ASTT, chủ yếu là do tăng lactate, thường đi kèm với suy thận cấp. Acid niệu pyroglutamic (5-oxoprolinuria) là một nhiễm toan AG tăng cao gây ra bởi suy giảm chức năng của quá trình γ-glutamyl giúp bổ sung glutathi-one cho nội bào; 5-oxoproline là một sản phẩm trung gian của quá trình đó. Khiếm khuyết di truyền trong quá trình γ-glutamyl được kết hợp với 5-oxoprolinuria; những khuyết khiếm xảy ra tong bối cảnh điều trị acetaminophen, do suy giảm của quá trình bằng cách giảm glutathione và thừa 5-oxoproline. Giải pháp là ngưng sử dụng acetaminophen; điều trị với N-acetyl cysteine để bổ sung glutathione để giúp phục hồi nhanh chóng.
Sự khác nhau của các nhiễm toan AG tăng khác nhau phụ thuộc vào lâm sàng và cận lâm sàng thường quy (Bảng 2-6) kết hợp với đo lactate, ketones, độc chất (nếu nghi ngờ nuốt ethylene glycol hoặc methanol), và ASTT huyết thanh. Nhiễm toan d-Lactic có thể được chẩn đoán bởi cá xét nghiệm cụ thể cho d-enantiomer; 5-oxoprolinuria có thể được chẩn đoán dựa vào lâm sàng và xác nhận bằng sắc kí khí/quang phổ khối (GC/MS) nước tiểu, một nghiên cứu trên các bệnh nhi nghiên cứu những rối loạn bẩm sinh của chuyển hóa (thường là “nước tiểu với acid hữu cơ”).
Những bênh nhân ngộ đọc ethylene glycol, methanol, hoặc propylene glycol có thể có “khoảng trống thẩm thấu”, nghĩa là >10-mosm/kg khác biệt giữa tính toán và đo độ thẩm thấu huyết thanh. Độ thẩm thấu tính toán = 2 × Na+ + glucose/18 + BUN/2.8. Chú ý, những bệnh nhân toan ceton do rượu và nhiễm toan lactic cũng có thể biểu hiện một cách nhẹ nhàng khoảng trống thẩm thấu; bệnh nhân có thể chuyển hóa ethylene glycol hoặc methanol, với tăng AG và không tăng khoảng trống thẩm thấu. Tuy nhiên, sự nhanh chóng

trong đo ASTT huyết thanh rất có ích trong đánh giá khẩn cấp và theo dõi bệnh nhân với những bệnh cấp cứu.
Nhiễm toan AG bình thường có thể do mất HCO3- từ đường tiêu hóa.Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm—như, trong thứ phát sau tắc ruột, hàng lít dịch kiềm có thể ứ lại ở trong lòng ruột. Các loại bệnh thận khác nhau cũng tham gia vào nhiễm toan AG bình thường do giảm tái hấp thu bicarbonate và/hoặc giảm thải ammonium (NH4+). Giai đoạn sớm của bệnh thận tiến triển cũng thường tham gia vào nhiễm toan AG bình thường, với sự tiến triển của AG trong suy thận tiến triển. Nhiễm toan AG bình thường cũng gặp trong nhiễm toan ống thận hoặc trong tổn thương ống thận-kẽ thận; như, sau khi hoại tử ống thận cấp, viêm thận kẽ dị ứng, hoặc tắc nghẽn đường tiểu. Cuối cùng, nhiễm toan AG bình thường do nạp acid ngoại sinh có thể xảy ra sau tăng thể tích nhanh chóng do dùng dung dịch muối, sử dụng NH4Cl (một thành phần của siro ho), lysine HCl, hoặc điều trị với sevelamer hydrochloride gắn phosphate.
Tính toán AG niệu có ích trong đánh giá nhiễm toan chuyển hóa tăng Clo máu, cùng với đo pH nước tiểu. AG niệu tính bằng ([Na+] + [K+]) –[Cl–] = [các anion không đo được] – [các cation không đo được]); NH4+ là cation niệu không đo được quan trọng trong nhiễm toan chuyển hóa, trong đó AG niệu thường rất âm. Một AG âm gợi ý mất bicarbonate từ đường tiêu hóa, với phản ứng thận phù hợp và tăng thải NH4+ ; AG dương cho thấy quá trình acid hóa nước tiểu thay đổi, giống như trong suy thận hoặc nhiễm toan ống thận. Một dự báo quan trọng đó là thải nhanh qua thận những anion không đo được trong nhiễm toan AG tăng, thường gặp ở DKA, cũng có thể giảm AG huyết thanh và làm cho AG niệu dương tính, mặc dù thải
đầy đủ NH4+ qua thận; điều này có thể dẫn tới chẩn đoán nhầm một nhiễm toan ống thận.


2.NHIỄM KIỀM CHUYỂN HÓA
Nhiễm kiềm chuyển hóa là do tăng đơn thuần [HCO3–] huyết thanh, phân biệt với nhiễm toan hô hấp mạn tính—với tăng bù trừ ở thận bằng cách tái hấp thu HCO3- —bằng cách làm tăng pH máu động mạch (bình thường hoặcgiảm nhiễm kiềm hô hấp mạn tính). Sử dụng kiềm ngoại sinh (HCO3– , acetate,citrate, hoặc lactate) có thể gây nên nhiễm kiềm nếu khả năng bài tiết HCO3– giảm hoặc nếu tái hấp thu HCO3– ở thận tăng lên. Một vấn đề nổi lên trong thời gian gần đây đó là “hội chứng nhiễm toan sữa” gồm bộ ba tăng Calci máu, nhiễm kiềm chuyển hóa, và suy thận cấp do nhiễm calcium carbonate, thường được điều trị hoặc phòng ngừa bệnh loãng xương.
Nhiễm kiềm chuyển hóa chủ yếu là do thận giữ HCO3– và do một loạt các cơ chế tiềm ẩn. Những bệnh nhân này thường được chia thành 2 nhóm chính: đáp ứng với Cl– và không đáp ứng với Cl– . Đo Cl– nước tiểu để chia nhóm trên lâm sàng (Sơ đồ. 2-6). Các nguyên nhân hay gặp của nhóm nhiễm kiềm đáp ứng với Cl– là từ đường tiêu hóa như nôn hoặc hút dịch
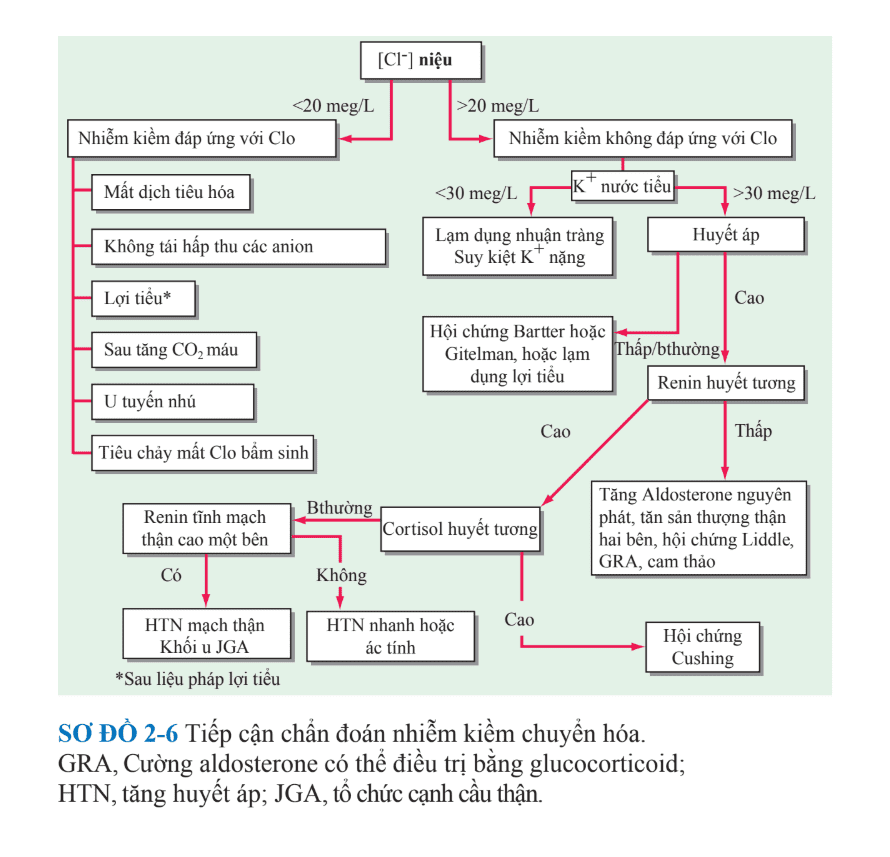
dạ dày qua ống thông mũi-dạ dày, và thận giảm lọc do liệu pháp lợi tiểu. Hạ thể tích máu, giảm Clo, hoạt động của hệ RAA, và hạ Kali máu liên quan với nhau trong việc duy trì việc hạ Clo máu này hoặc nhiễm kiềm “co thắt”. Các hội chứng khác nhau của thừa mineralocorticoid rõ gây ra nhiễm kiềm chuyển hóa không đáp ứng với Cl– (Bảng. 2-6); phần lớn những bệnh nhân này có hạ Kali máu, tăng thể tích máu, và/hoặc tăng huyết áp. Các loại nhiễm kiềm chuyển hóa thường gặp thường được chẩn đoán dựa vào tiền sử, thăm khám, và/hoặc những xét nghiệm cơ bản. Khí máu động mạch sẽ giúp xác định [HCO3–] cao này là phản ánh của nhiễm kiềm chuyển hóa hay nhiễm toan hô hấp mãn tính; khí máu động mạch cũng được chỉ định trong rối loạn hỗn hợp acid-base. Đo điện giải nước tiểu sẽ giúp phân loại: đáp ứng với
Cl– và không đáp ứng với Cl– . [Na+] nước tiểu có thể >20 meq/L trong nhiễm kiềm đáp ứng với Cl– kể cả khi có giảm thể tích tuần hoàn; tuy nhiên, [Cl–] nước tiểu sẽ rất thấp. Chú ý, [Cl–] nước tiểu có thể thay đổi ở những bệnh nhân nhiễm kiềm dùng lợi tiểu, tùy thuộc vào thời gian sử dụng lợi tiểu. Những xét nghiệm khác—như, renin máu, aldosterone, cortisol—có thể được dùng trong thể không đáp ứng với Cl– với [Cl–] niệu cao (Sơ đồ. 2-6).

3.NHIỄM TOAN HÔ HẤP
Nhiễm toan hô hấp được mô tả bởi tình trạng giữ CO2 do suy giảm thông khi. Những nguyên nhân bao gồm dùng thuốc an thần, đột quỵ, bệnh hô hấp mạn tính, tắc nghẽn đường thở, phù phổi nặng, các rối loạn thần kinh cơ, ngưng tim phổi. Các triệu chứng bao gồm lú lẫn, loạn giữ tư thế, và vô tri giác.

4.NHIỄM KIỀM HÔ HẤP
Thông khí quá mức gây ra giảm CO2 và ↑ pH trong viêm phổi, phù phổi, bệnh phổi kẽ, và hen. Đâu và bệnh tâm lí là nguyên nhân thường gặp; Các nguyên nhân khác bao gồm sốt, hạ O2 máu, nhiễm trùng huyết, chứng mê sảng ở người nghiện rượu, salicylates, suy gan, thở máy, và những nguyên nhân từ thần kinh trung ương. Mang thai thì đi kèm với nhiễm kiềm hô hấp độ nhẹ. Nhiễm kiềm hô hấp nặng có thể gây ra co giật, cơn tetany, loạn nhịp tim, hoặc mất ý thức.

5.CÁC RỐI LOẠN “HỖN HỢP”
Trong nhiều trường hợp, có hơn một rối loạn acid-base tồn tại. Ví dụ như kết hợp toan chuyển hóa và hô hấp với sốc tim; kiềm chuyển hóa và nhiễm toan AG tăng ở bệnh nhân có nôn và toan ceton đái tháo đường; và nhiễm toan chuyển hóa AG tăng với nhiễm kiềm hô hấp ở những bệnh nhân ngộ độc salicylate. Những chẩn đoán có thể được thấy rõ trên lâm sàng và/hoặc gợi ý bằng sự liên hệ giữa Pco2 và [HCO3– ] được phân chia từ những người được tìm thấy có những rối loạn đơn giản. Ví dụ, Pco2 ở bệnh nhân nhiễm toan chuyển hóa và nhiễm kiềm hô hấp sẽ ít hơn đáng kể bằng việc tính bằng công thức Winter [Paco2 = (1.5 × [HCO3–]) + 8 + 2].
Ở nhiễm toan AG tăng “đơn giản”, AG tăng tỉ lệ thuận với sự sụt giảm của [HCO3–]. Sự giảm của [HCO3–] máu ít hơn so với AG gợi ý có nhiễmkiềm chuyển hóa cùng xuất hiện. Ngược lại, sự giảm của [HCO3–] lớn hơn so với AG gợi ý sự xuất hiện chung của nhiễm toan chuyển hóa AG tăng và AG bình thường. Chú ý, tuy nhiên, những giải thích này giả định 1:1 về sự liên quan giữa các anion không đo được và sự giảm của [HCO3–], nó không thống nhất giữa những bệnh nhân cụ thể hoặc nhiễm toan tiến triển. Ví dụ, hồi sức thể tích của những bệnh nhân có DKA thường sẽ làm tăng độ lọc cầu thận và thận sẽ bài tiết nước tiết chứa ceton, kết quả là giảm AG xảy ra mà không có nhiễm toan AG bình thường xuất hiện.
Nguồn: Harrison Manual of Medicine 18th
Tham khảo bản dịch của nhóm ” chia ca lâm sàng”
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.