MỤC TIÊU BÀI GIẢNG
Sau khi học xong, sinh viên có khả năng:
1. Thực hiện được một băng ghi (Electronic Fetal Monitoring – EFM)
2. Đọc đầy đủ và đúng một băng ghi EFM
3. Diễn giải được một băng ghi EFM
Hiệu ứng Doppler: tần số âm đến tai người nhận đứng yên thay đổi tùy theo vận tốc của nguồn âm.
Hiệu ứng Doppler được mô tả qua một ví dụ như sau: Một người quan sát đứng yên tiếp nhận những âm thanh phát ra từ một đoàn tàu đang tiến vào sân ga/đang rời sân ga. Biết rằng tần số âm phát ra từ còi tàu là bất biến. Hiệu ứng Doppler được phát biểu: Khi đoàn tàu di chuyển vào/ra khỏi ga, âm thanh từ còi tàu đến tai người quan sát đứng yên trong ga sẽ là những âm thanh có tần số dao động khác nhau và không giống với tần số âm được phát ra từ còi tàu.
Tùy theo đoàn tàu đang đi vào hay đang rời khỏi ga, người quan sát sẽ nghe được các âm thanh có tần số khác nhau. Khi đoàn tàu đi vào ga, tần số âm mà người quan sát nghe được sẽ cao hơn tần số âm thật.
Ngược lại, khi đoàn tàu đang rời xa người quan sát, người này sẽ nhận được một âm thanh trầm hơn âm được phát ra từ còi tàu.
Vật cản trên đường đi của âm thanh sẽ cho các hồi âm, và trở thành các nguồn âm thứ cấp.
Một nguyên lý khác là âm thanh khi gặp phải vật cản sẽ luôn cho lại các hồi âm. Vật cản âm lúc này trở thành một nguồn phát sóng âm thứ cấp, tức phát ra “các tiếng vọng” có cùng tần số với âm thanh được gửi đến, với cường độ bị suy giảm do năng lượng của các sóng âm thanh đã bị hấp thu bởi môi trường truyền âm.
Máy monitoring sản khoa sử dụng các Monitoring sản khoa khảo sát sự chuyển động của van tim và dòng hồng cầu.
Ở monitor sản khoa, nguồn âm là các lá van tim và các dòng hồng cầu di chuyển trong các đại động mạch.
Các thành phần này không tự phát ra âm thanh. Trong đầu dò tim thai, có một thiết bị phát siêu âm để gửi các âm thanh đến chúng. Khi đó, chúng sẽ là các vật cản âm và cho hồi âm, để trở thành các nguồn âm thứ cấp. Do các thành phần này di chuyển, bởi hiệu ứng Doppler, nên các hồi âm đến từ chúng khi quay về bộ phận thu này sẽ không có cùng tần số âm với sóng siêu âm được gửi đi.
Nhờ có sự khác biệt về tần số của sóng siêu âm gửi đi và tần số của hồi âm nhận được ta biết được rằng vật phản âm có di chuyển hay không, cũng như tính được vận tốc của nguồn âm thứ cấp.
Nếu phản âm có cùng tần số với sóng gửi đi, ta biết vật khảo sát đang đứng yên.
Vận tốc di chuyển tương đối của nguồn âm thứ cấp (hồi âm) tức các van tim và dòng hồng cầu so với vị trí quan sát đứng yên là đầu dò sóng hồi âm lệ thuộc vào góc mà các chùm siêu âm va vào vật cản đồng thời cũng là góc tới đầu dò của các hồi âm. Sự khác biệt càng lớn nếu góc tới α càng nhỏ, do nó lệ thuộc vào cosin của góc này. Khi góc này 90°, cos α=0, đầu dò không thể ghi nhận được sự chuyển dịch của nguồn hồi âm. Khi góc càng nhọn, cos α sẽ tiến về 1, nên quan sát thu nhận được là rõ nhất. Như vậy, cùng một ví trí đặt đầu dò, nhưng chúng ta có thể thu nhận được hồi âm có chất lượng không như nhau, tùy theo phương của âm tới và của hồi âm.
CẤU TẠO CỦA MONITOR SẢN KHOA
Monitor sản khoa gồm 2 phần:
1. Thân máy và
2. Các thiết bị ngoại vi: (các) đầu dò tim thai, đầu dò cơn co tử cung.
Đôi khi monitor được trang bị thêm bộ phận đánh dấu cử động thai và một đầu ghi tim thai thứ nhì, để ghi lại cùng lúc tim thai của 2 thai trong song thai.
Thân máy là một computer, tiếp nhận và xử lý tín hiệu từ các đầu ghi.
Thân máy có nhiệm vụ thực hiện 4 công đoạn:
1. Tiếp nhận tín hiệu phi số (non-digital): Các dữ liệu về tần số hồi âm và áp lực trên màng trống thoạt tiên sẽ được máy tiếp nhận ở dạng tín hiệu điện (electric signals), là các tín hiệu phi số.
2. Số hóa tín hiệu (digitalization): Một computer đặt trong máy sẽ thực hiện số hóa các tín hiệu này. 3. Xử lý tín hiệu số (computerizing): Cũng com-puter trên sẽ thực hiện việc xử lý các tín hiệu số. 4. Báo cáo kết quả xử lý thời gian thật (real-time) trực tiếp qua màn hình LCD và/hay in kết quả trên giấy nhiệt được định dạng sẵn.
Đầu dò ghi cơn co là thiết bị ngoại vi cảm biến cơ học.
Đầu dò cơn co chỉ có chức năng thu nhận các thay đổi về áp lực đặt trên màng cảm biến. Bộ cảm biến chỉ thuần túy ghi nhận sự thay đổi về trị số áp lực đặt lên mặt trống của nó. Áp lực tác động lên mặt trống thay đổi theo cơn co tử cung. Khi co tử cung cứng lên, khối cơ tác động lên màng cảm biến gián tiếp qua thành bụng. Áp lực ghi nhận được sẽ được chuyển thành tín hiệu điện để chuyển về thân máy theo các đường dẫn thông thường.
Cần lưu ý rằng áp lực tác động trên màng trống khi cơ tử cung co không chỉ phản ánh riêng sức co của khối cơ tử cung, mà còn bị ảnh hưởng bởi tất cả mọi yếu tố tác động lên màng cảm biến gồm sự siết chặt của dây đai, độ dầy thành bụng cũng như vị trí đặt bộ phận ghi nhận áp lực.
Đầu dò ghi tim thai không phải là một microphone.
Đầu dò tim thai thực chất là phức bộ có 2 chức năng:
1. Phát sóng siêu âm
2. Thu sóng siêu âm
Phát sóng siêu âm
Trước tiên, đầu dò là nguồn sơ cấp phát sóng siêu âm. Monitor chỉ sử dụng 1% thời gian hoạt động của mình cho phát sóng. Monitor sản khoa phát sóng siêu âm tần số thấp (1.5 MHz) để có khả năng xuyên thấu sâu trong môi trường tử cung.
Các sóng âm tần số cao bị tiêu hao năng lượng rất nhiều trong môi trường truyền âm nên không được dùng để khảo sát Doppler.
Ở các máy monitor thế hệ trước, thường chỉ có một tinh thể thạch anh được đặt trong trường kích thích của dòng cao tần để phát các sóng siêu âm. Trong các monitor thế hệ sau, bộ phận phát sóng siêu âm thường được trang bị nhiều tinh thể phát siêu âm theo nhiều hướng khác nhau, cho phép tăng khả năng sóng có thể đến được van tim hay các dòng chảy của huyết cầu.
Thu sóng siêu âm
Sau khi va phải đối tượng khảo sát, hồi âm sẽ quay trở lại đầu dò và được ghi nhận bởi các bộ phận cảm biến âm tại đó. Đối tượng khảo sát là các nguồn âm thứ cấp. Do nguồn âm thứ cấp di chuyển tương đối so với đầu dò nên tần số hồi âm sẽ không trùng với tần số của âm phát từ nguồn âm sơ cấp. Tín hiệu dạng sóng của hồi âm ghi nhận được từ bộ cảm biến sẽ được chuyển sang tín hiệu điện, sau đó được truyền tải theo các dây dẫn thông thường về thân máy.
Nguyên lý của việc xử lý các tín hiệu số.
Do nguồn âm thứ cấp, tức các van tim và dòng chảy của huyết cầu, di chuyển có chu kỳ nên tần số hồi âm cũng biến thiên theo chu kỳ. Sự biến thiên có chu kỳ của tần số hồi âm đã được số hóa sẽ được đối chiếu với tần số âm phát. Mỗi chu kỳ biến thiên của tần số hồi âm tương ứng với một chu chuyển tim thai. Khoảng cách giữa 2 chu kỳ biến thiên của hồi âm tương đương với độ dài của một chu chuyển tim.
Thương số giữa đơn vị thời gian (60 giây) và độ dài của một chu chuyển tim cho phép tính ra trị số tức thời của nhịp tim thai thuộc về chu chuyển tim đó.
Trị số này được truyền tải đến máy in và được thể hiện bằng một điểm ghi trên giấy in nhiệt đã được định dạng phù hợp với máy in. Mỗi giá trị tức thời tính được sẽ được ghi bằng một điểm, theo thời gian thật.
Áp lực trên màng cảm biến cơn co cũng được ghi nhận đồng thời theo thời gian thật và được thể hiện bằng một điểm ghi khác có cùng hoành độ với điểm ghi tim thai ở cùng thời điểm. Tập hợp các điểm ghi theo thời gian tạo ra băng ghi CTG (cardiotoco-graph) thể hiện sự biến động của trị số tức thời của nhịp tim thai theo thời gian có đối chiếu với cường độ cơn co tử cung (thực chất là áp lực trên đầu dò cơn co). Ví dụ như nhịp tim thai là khoảng 120 chu chuyển tim mỗi phút thì trên băng ghi sẽ có khoảng 120 điểm ghi (120 dpcm) theo trục hoành, tức trục thời gian, khoảng cách giữa 2 điểm ghi là khoảng 1/120 cm. Các khoảng cách giữa 2 điểm ghi là không hằng định, vì lệ thuộc vào sự thay đổi liên tục của giá trị tức thời của tim thai. Trị số tức thời cao thì khoảng cách với điểm ghi sau càng ngắn, và trên băng ghi càng có nhiều điểm ghi trên mỗi cm. Trục
tung ghi lại trị số tức thời tính toán được. Tung độ của điểm ghi thay đổi từ điểm ghi này sang điểm ghi khác do độ dài của chu chuyển tim thể hiện bằng trị số tức thời của tim thai luôn biến động. Các điểm ghi được nối nhau bằng các đường nối do sự di chuyển của thanh ghi trên giấy nhiệt khi đi từ điểm ghi này sang điểm ghi khác.
THỰC HIỆN BĂNG GHI EFM
Hình thức dùng monitoring ngoài là phổ biến.
Hình thức ghi EFM phổ biến nhất là ghi EFM ngoài. Phương pháp này không đòi hỏi nhiều trang thiết bị đặc biệt, thực hiện nhanh chóng, đơn giản và không xâm nhập, do các đầu dò ghi cơn co và ghi tim thai cùng được đặt trên thành bụng.
Ghi EFM trong chỉ có thể thực hiện được khi ối đã vỡ. Trong trường hợp ghi trong toàn phần, một bộ phận cảm biến áp suất sẽ được luồn vào trong buồng ối. Tim thai sẽ được ghi bằng một điện cực ECG cắm vào da đầu thai nhi. Giá trị tức thời của tim thai trong trường hợp này sẽ được tính toán dựa trên khoảng cách giữa 2 phức bộ QRS của ECG. EFM ghi trong có thể thực hiện toàn phần, tức cả cơn co và tim thai đều được ghi trong; hoặc một phần tức ghi cơn co bằng ghi trong và ghi tim thai bằng ghi ngoài. Trong trường hợp đó, chỉ có bộ phận cảm biến áp suất được luồn vào trong buồng ối. Tim thai sẽ được ghi ngoài như đã mô tả trong phần trước.
Khi tiến hành đặt các đầu dò, cần chú ý tư thế của thai phụ phải nằm ở thế Fowler với đầu cao 45°và nghiêng 15°sang bên trái.
Tư thế Fowler nhằm tránh những ảnh hưởng chèn ép lên vòm hoành và tĩnh mạch chủ dưới, do đó tránh được tác động gây nhiễu của tình trạng không cung cấp đủ oxy hay thiếu input về tim.
Bộ phận cảm biến cơn co tử cung được đặt ở vùng gần đáy tử cung. Bộ phận ghi tim thai phải được đặt vùng ngực của thai nhi.
Khi thực hiện ghi EFM ngoài, bộ phận cảm biến cơn co tử cung sẽ được đặt ở vùng gần đáy tử cung, quanh và ngang mức rốn, nơi tử cung co với biên độ lớn nhất và cũng là nơi thành bụng ít dầy nhất, cho phép ghi nhận sự thay đổi áp lực một cách dễ dàng. Khi đặt đầu ghi cơn co, không được dùng gel, cũng không siết dây đai quá chặt vì sẽ làm thay đổi các trị số ghi nhận được về áp lực đặt lên màng cảm ứng, vốn dĩ đã không phản ánh hoàn toàn trung thực cường độ cơn co tử cung.
Bộ phận ghi tim thai phải được đặt vùng ngực của thai nhi, nơi sóng âm sẽ đi qua các kẽ gian sườn để đến vùng tim của thai nhi và cũng qua các kẽ gian sườn này, hồi âm sẽ quay về đầu dò thu-phát. Phải dịch chuyển đầu dò trên vùng này đến khi nhận được tín hiệu tốt nhất. Sở dĩ như thế là do khi ta dịch chuyển đầu thu-phát, góc của sóng siêu âm đến van tim và góc của hồi âm đến đầu dò sẽ thay đổi và tín hiệu rõ nhất sẽ có được khi trị số cosin của góc tới α đạt được cực trị. Cố định tốt đầu dò để ổn định tín hiệu thu được. Điều này không giống như một mi-crophone, vì nếu dùng ống nghe thường, ống nghe phải được áp vào mỏm cùng vai, nơi dẫn truyền âm tốt nhất. Khi đặt đầu dò của monitor lên mỏm cùng vai ta sẽ không thu được tín hiệu vì toàn bộ âm phát sẽ bị phản hồi ngay tức khắc từ mỏm cùng vai. Khi đặt đầu dò tim thai ta phải dùng gel để tăng khả năng dẫn âm khi âm thanh phải đi qua mặt phân cách của 2 môi trường có chiết suất truyền âm quá
khác nhau là mô cơ thể và không khí.
Hình 1: Vị trí đặt các đầu dò cơn co (trên) và tim thai (dưới)
Kiểm tra các điều kiện trước khi ghi mang tính chất pháp lý, phải tuân thủ.
Để bảo đảm giá trị về mặt pháp lý, băng ghi EFM phải có một khoảng trống trước khi bắt đầu, trên khoảng trắng này có thể hiện ngày giờ của pre-settest, tốc độ ghi EFM và mang các thông tin cá nhân của thai phụ gồm tên, tuổi và số nhập viện. Cũng để bảo đảm giá trị về mặt pháp lý, băng ghi EFM phải có một khoảng trống khi kết thúc băng ghi, bảo đảm rằng băng ghi được lưu trữ nguyên vẹn.
ĐỌC BĂNG GHI EFM
Băng ghi gồm 2 phần:
1. Phần trên ghi lại trị số tức thời của nhịp tim thai
2. Phần dưới là trị số tức thời của cường độ cơn co
Phần trên ghi lại trị số tức thời của nhịp tim thai
Phần trên của băng ghi là tập hợp những điểm ghi lại giá trị của trị số tức thời của tim thai tính toán được sau mỗi chu chuyển tim. Các trị số này được thể hiện trên trục tung của biểu đồ bằng đơn vị nhịp/phút.
Phần dưới là trị số tức thời của cường độ cơn co
Phần dưới của băng ghi là tập hợp những điểm ghi lại giá trị của trị số tức thời của áp lực đo được qua thành bụng ở mỗi thời điểm máy tính toán ra trị số tức thời của tim thai. Chúng được thể hiện trên trục tung của biểu đồ bằng đơn vị kiloPascal (kPa) hoặc mmHg.
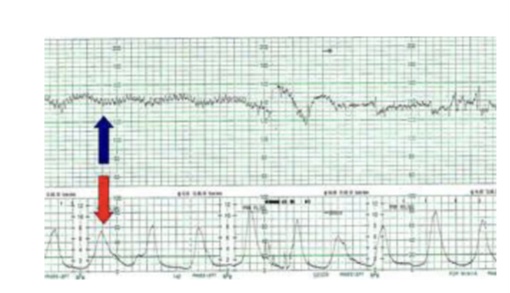
Hình 2: Băng ghi EFM. Phần trên ghi lại trị số tức thời của nhịp tim thai, phần dưới là trị số tức thời của cường độ cơn co.
Trình tự bắt buộc phải tuân thủ khi đọc và mô tả EFM:
1. Cơn co tử cung
2. Baseline
3. Variability
4. Nhịp tăng hay giảm
Cơn co tử cung
Các dữ kiện phải đánh giá khi đọc cơn co tử cung
1. Tần số của cơn co
2. Tương quan co-nghỉ
3. Trương lực căn bản
4. Cường độ cơn co
5. Biện độ cơn co
Tần số của cơn co
Tần số của cơn co tử cung được hiểu là số lần cơ tử cung co trong khoảng thời gian là 10 phút. Cần chú ý tránh rơi “vào bài toán trồng cây”, trong đó có 2 cơn co chặn ở 2 đầu, làm trị số cơn co nhiều hơn so với thực tế. Do xu hướng không hoàn toàn đều đặn của cơn co và để tránh sai số do bị rơi vào “bài toán trồng cây”, nên tần số cơn co sẽ được tính bằng cách:
Số cơn co tử cung trong 10 phút sẽ là thương số của 10 với trung bình cộng của thời gian nối đỉnh 2 cơn co của 3 cơn co liên tiếp (tính bằng phút). Thời gian nối đỉnh 2 cơn co được tính từ khi áp lực tăng lên đạt cực trị cho đến khi nó đạt lại cực trị lần nữa.
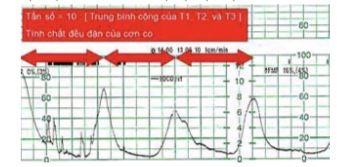
Hình 3: Tần số cơn co
Tương quan co-nghỉ
Tương quan co-nghỉ là một yếu tố quan trọng thể hiện hoạt độ của tử cung. Tương quan co-nghỉ phải phù hợp với giai đoạn của chuyển dạ. Trong cơn co chuyển dạ, cường độ co thường vượt quá huyết áp ở các hồ máu ở nhau nên máu sẽ không đến và cũng không thoát được khỏi các hồ máu ở nhau. Chỉ khi nào áp lực của cơn co trở về dưới mức huyết áp mao mạch thì việc trao đổi chất mới có thể tái lập. Như vậy, trong chuyển dạ, khoảng nghỉ giữa 2 cơn co là khoảng khắc thai nhi có thể tiếp nhận được nhiều hơn nguồn dưỡng khí từ mẹ và thực hiện việc trao đổi chất với mẹ bị gián đoạn trong cơn co. Hơn nữa khoảng nghỉ là rất quan trọng, vì cơ tử cung không thể hoạt động liên tục trong nhiều giờ với cường độ cao.
Trương lực căn bản
Trương lực căn bản là áp lực trong buồng tử cung ngoài cơn co được duy trì bằng sức căng của cơ tử cung ở trạng thái nghỉ.Trong chuyển dạ, trương lực căn bản thấp bảo đảm một trao đổi tử cung-nhau đầy đủ ngoài cơn co, bù trừ lại tình trạng gián đoạn trao đổi xuất hiện trong cơn co, khi áp lực buồng tử cung vượt cao hơn huyết áp tiểu động mạch đi đến các hồ máu. Trương lực này được đo chính xác bằng một áp kế được đặt trong buồng tử cung. Như vậy, trương lực căn bản chỉ có thể khảo sát chính xác bằng monitoring ghi trong. Khi thực hiện monitoring ghi ngoài, chúng ta vẫn có thể đo được áp lực do cơ tử cung tạo ra ở trạng thái nghỉ, nhưng áp lực đo được này còn chịu ảnh hưởng của nhiều yếu tố khác như độ dầy thành bụng, độ siết của dây đai, hoạt động của cơ thẳng bụng khi thai phụ gồng, rặn…
Như vậy, trước khi thực hiện monitoring ngoài, cần kiểm tra xem dây đai và đầu dò đã được đặt đúng cách hay chưa, sau đó sẽ pre-set trương lực căn bản ghi được về trị số “0”. Như vậy, trị số trương lực căn bản được “báo cáo” bởi máy là trị số tương đối so với trị số được pre-set.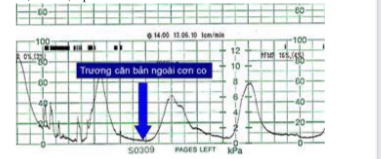
Hình 4: Trương lực căn bản
Cường độ cơn co
Cường độ của cơn co tử cung thể hiện hoạt độ của tử cung. Khi thực hiện monitoring ghi ngoài, trị số cường độ cơn co “báo cáo” bởi máy cũng chỉ là trị số tương đối so với trị số pre-set.
Biện độ cơn co
Biên độ của cơn co tử cung là hiệu số giữa cường độ và trương lực căn bản. Biên độ cơn co quyết định hiệu
quả của cơn co.
Trị số tim thai căn bản (baseline)
Băng ghi EFM là tập hợp hàng loạt báo cáo thời gian thật về trị số tức thời của nhịp tim thai qua từng chu chuyển tim.
Các trị số này dao động quanh một trị số chủ đạo: trị số căn bản.
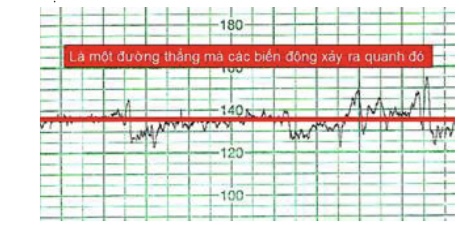
Hình 5: Trị số tim thai căn bản
Trên nền trị số căn bản này, sẽ có các biến động của trị số tức thời của tim thai.
Như vậy, để nhận dạng được các biến động của nhịp tim thai, cần phải xác định đúng giá trị của tri số tim thai căn bản.
Dao động nội tại (variability)
Trong mỗi kỳ tâm thu, máu được bơm lên quai chủ và xoang cảnh. Các áp cảm thụ quan ở đây ghi nhận những thông tin về huyết áp và phát các tín hiệu hướng tâm về hành não nhằm điều chỉnh giảm hay tăng độ dài chu chuyển tim cho phù hợp. Sự điều chỉnh này xảy ra liên tục trong từng chu chuyển tim.
Máu bão hòa O2 và CO2 cũng tác động tương tự lên hóa cảm thụ quan, nhưng cho một điều chỉnh chậm và dài hơn.
Như vậy sau mỗi lần thu tâm, trị số tim thai tức thời được điều chỉnh. Sự điều chỉnh này được thể hiện trên EFM bằng các tung độ khác nhau liên tục của điểm ghi. Sự chênh lệch tung độ giữa 2 điểm ghi liên tiếp chính là biến động nhịp theo nhịp của EFM (dao động nội tại nhịp theo nhịp) (beat-to-beat variability).
Tuy nhiên các biến động nhịp theo nhịp rất khó quan sát trên băng ghi EFM do mật độ các điểm ghi quá dầy (140 dpcm trong trường hợp ghi tốc độ chuẩn 1 cm/ph) nên trên thực tế người ta thường quan sát các dao động chung quanh baseline và xem chúng như variability.
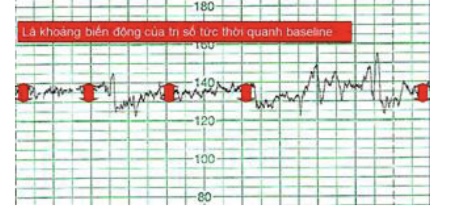
Hình 6: Dao động nội tại
Nhịp tăng (acceleration)
Nhịp tăng được định nghĩa là trị số tim thai tức thời tăng cao hơn trị số tim thai căn bản với biên độ ít nhất là 15 nhịp/phút và sự tăng này được duy trì ít nhất là 15 giây.
Cơ chế xuất hiện của nhịp tăng là do các can thiệp trực giao cảm xảy ra khi có một thay đổi làm giảm áp suất trên quai chủ và xoang cảnh.
Nhịp tăng thể hiện một hành não bình thường, lành mạnh cũng như sự toàn vẹn của các đường trực giao cảm ly tâm và của cơ tim.
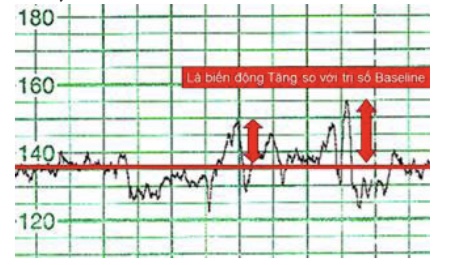
Hình 7: Nhịp tăng
Một cử động thai làm căng dây rốn, một sự chèn ép đơn thuần tĩnh mạch rốn… sẽ làm giảm lượng máu tĩnh mạch về tim phải thai nhi, qua đó làm giảm lượng máu qua lỗ Botal vào tim trái, gây hậu quả là làm giảm cardiac output, từ đó làm giảm áp thủy tĩnh trên xoang cảnh và quai chủ. Khi có hiện tượng giảm áp thủy tĩnh tác động lên các áp cảm thụ quan ở quai chủ và xoang cảnh, phản xạ ly tâm giao cảm sẽ làm nhịp tim nhanh lên để bù vào sự thiếu hụt áp lực này.
Nhịp giảm (deceleration)
Nhịp giảm được định nghĩa là trị số tim thai tức thời giảm thấp hơn hơn trị số tim thai căn bản với biên độ ít nhất là 15 nhịp/phút và sự giảm này được duy trì ít nhất là 15 giây.
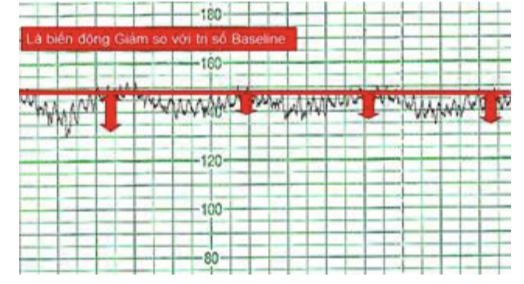
Hình 8: Nhịp giảm
Cơ chế xuất hiện của nhịp giảm khá phức tạp.
1. Do can thiệp đối giao cảm khi có tăng huyết áp hệ thống ở tuần hoàn ngoại vi
2. Do can thiệp đối giao cảm khi có tăng áp suất trên đầu thai khi thai đi qua đường sanh, ở giai đoạn cuối
3. Tác động trực tiếp trên cơ tim của giảm oxy máu
Cơ chế thứ nhất là do can thiệp đối giao cảm xảy ra khi có một thay đổi làm tăng áp suất trên quai chủ và xoang cảnh.
Nhịp giảm xuất hiện do cơ chế này là nhịp giảm bất định.
Hình 9: Nhịp giảm bất định có cơ chế là thay đổi áp suất trong quai chủ và trong xoang cảnh
Cơ chế thứ nhì là sự gia tăng áp lực trên đầu thai khi đầu thai lọt và di chuyển trong tiểu khung. Áp lực này tác động thông qua các đáp ứng ly tâm đối giao cảm làm chậm nhịp tim thai. Nhịp giảm xuất hiện do cơ chế này là nhịp giảm sớm. Nhịp giảm sớm thường xuất hiện chuyển dạ đã tiến triển xa, thường là khi gần vào giai đoạn sổ thai.
Hình 10: Nhịp giảm sớm có cơ chế là tăng áp suất tác động lên đầu thai
Tuy nhiên nhịp giảm vẫn chủ yếu liên quan đến hai tình trạng là: (1) thiếu oxy và (2) toan hóa máu. Hai hiện tượng này gây các biến động giảm theo các cơ chế khác nhau và do đó khả năng chẩn đoán của nhịp giảm cũng không chuyên biệt. Thiếu oxy thường gây nhịp giảm, còn toan hóa máu thường gây nhịp tim chậm (bradycardia). Cùng một giải thích tương tự cho phép lý giải độ nhạy cảm thấp của nhịp giảm trong sàng lọc.
Hình 11: Nhịp giảm muộn có cơ chế là thiếu oxy máu thai
HỆ THỐNG DANH PHÁP AMSTERDAM 1972
Hệ thống danh pháp Amsterdam được bộ môn Phụ Sản Đại học Y Dược TP.HCM chọn trong chương trình dành cho bác sĩ sản khoa thực hành vì tính đầy đủ, đơn giản và thực hành của nó. Dù chưa đáp ứng được tính đa dạng lâm sàng của EFM, nhưng hệ thống danh pháp Amsterdam 1972 giúp cho người bắt đầu làm quen với EFM sẽ ít gặp khó khăn hơn trong tìm hiểu ý nghĩa của biểu đồ EFM.
Trị số tim thai căn bản
Trị số tim thai căn bản bình thường nằm trong khoảng 110-160 nhịp/phút.
Cần lưu ý trong những tháng đầu tiên của thai kỳ, nhịp tim thai rất nhanh.
Gọi là tim thai nhanh (tachycardia) khi baseline >160 nhịp/phút.
• Nhịp tim thai gọi là nhanh vừa khi Baseline
>160 nhưng ≤180 nhịp/phút.
• Nhịp tim thai gọi là nhanh trầm trọng khi Base-
line ≥180 nhịp/phút.
Khi có nhịp nhanh, cần lưu ý xem có biến động nào khác của tim thai hay không.
Nhịp nhanh đơn thuần thường liên quan đến những tình trạng sinh lý, ít có ý nghĩa bệnh lý. Sốt có thể làm tăng baseline lên 10 nhịp/phút cho mỗi 1°C tăng thân nhiệt.
Hình 11: Tim thai căn bản nhanh vừa (moderate tachycardia) Baseline = 175-180 nhịp/ph. Kèm theo tachycardia là nhịp tăng xuất hiện trong cơn co. Do không phải là tachycardia đơn thuần, nên cần tlm nguyên nhân. Ở đây có khả năng là do chèn ép lưu thông cuống rốn.
Chèn ép tĩnh mạch chủ dưới do tư thế của tử cung bị lệch phải cũng làm tăng nhịp tim thai. Các thuốc cường trực giao cảm hay ức chế đối giao cảm cũng gây tăng nhịp tim thai.
Gọi là tim thai chậm (bradycardia) khi Baseline <110 nhịp/phút.
• Nhịp tim thai gọi là chậm vừa khi Baseline <110 nhưng ≥100 nhịp/phút.
Nhịp tim thai căn bản chậm vừa ít có ý nghĩa bệnh lý, nhưng cần lưu ý đến những biến đổi kèm theo trên EFM nhất là của variability và nhịp giảm.
• Nhịp tim thai gọi là chậm trầm trọng khi Base-line <100 nhịp/phút.
Nhịp chậm trầm trọng thường có ý nghĩa bệnh lý nhưng liên quan đến rất nhiều yếu tố như tưới máu cơ tim, thuốc dùng hay những dẫn truyền nhĩ thất.
Lưu ý biểu đồ EFM không có variability cho thấy không có bất cứ can thiệp nào của hành não có thể đến được trung tâm điều khiển nhịp thất.
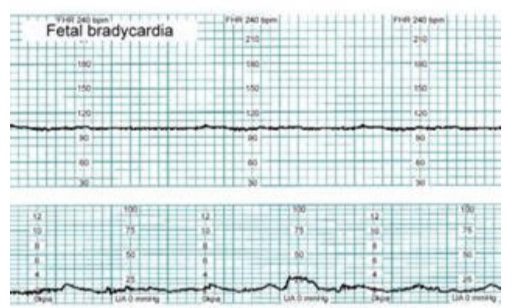
Hình 12: Tim thai căn bản chậm vừa (moderate bradycardia) Baseline = 100 nhịp/phút, kèm theo mất hoàn toàn dao động nội tại.
Có thể liên quan đến toan chuyển hóa hoặc block nhĩ-thất hoàn toàn
Dao động nội tại
Short-term variability: Thông thường độ dài của một chu chuyển tim được điều chỉnh liên tục theo một chiều hướng dài ra hay là ngắn đi trong vài chu chuyển tim liên tiếp rồi mới được điều chỉnh ngược lại, làm cho trị số tức thời của tim thai sẽ dao động với một biên độ ±1-2 lần điều chỉnh.
Thông thường một lần điều chỉnh, trị số tức thời của tim thai sẽ biến động khoảng ±2-3 nhịp, làm cho trị số của tim thai sẽ dao động khoảng ±5 nhịp chung quanh trị số nền. Như vậy nhìn chung trị số tim thai tức thời sẽ có một biên độ dao động khoảng 5-10 nhịp phút trong thời gian khoảng vài chu chuyển tim. Khoảng này được hiểu là Short-term variability hay là dao động nội tại ngắn hạn.
Giảm short-term variability có thể thể hiện sự can thiệp không hiệu quả của các phản ứng trực giao cảm và đối giao cảm trên hoạt động của tim.
Nguyên nhân phổ biến nhất vẫn là tình trạng thiếu oxy dẫn đến tổn thương hành não, tuy nhiên, nhiều tình trạng khác cũng có thể dẫn đến sự giảm hay vắng mặt tạm thời của dao động nội tại như thuốc, thai nhi “ngủ”…
Trên EFM, giảm dao động nội tại làm cho biểu đồ có cảm giác phẳng lặng trong một khoảng thời gian dài.
Do độ chuyên khá thấp nên biểu đồ giảm dao động nội tại cần phải được khảo sát cẩn thận với tham khảo các dữ kiện khác trên EFM ghi dài hạn và dữ kiện lâm sàng.
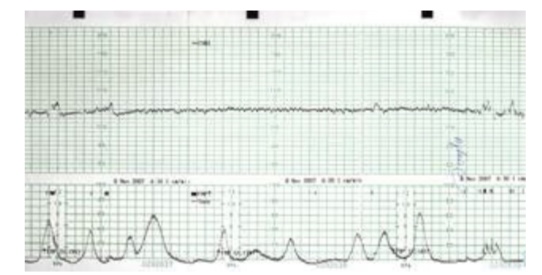
Hình 13: Giảm short-term variability: Minimal variability
Long-term variability: biến động nhịp theo nhịp sẽ xảy ra theo chiều hướng từ tăng dần qua nhiều chu chuyển liên tiếp, đạt một trị số tối đa, rồi xuống dần cũng qua nhiều chu chuyển tim liên tiếp để đạt trị số tối thiểu. Việc điều chỉnh tăng giảm này có tính tuần hoàn, dao động chung quanh baseline. Trong quá trình điều chỉnh lên xuống, nhiều lần biểu đồ sẽ cắt qua baseline. Số lần cắt ngang baseline của EFM trong một đơn vị thời gian được hiểu là long-term variability. Khi đó, biểu đồ mang dạng hình sin thật, với biến thiên có chu kỳ hằng định của short-term variability, làm cho biểu đồ có một long-term vari-ability rất ổn định. Đây là một đồ khá đặc trưng của thiếu máu bào thai, mà thường nhất là thiếu máu tán huyết.
Trong chuyển dạ, rất thường thấy biểu đồ giả sin.
Tăng dao động nội tại là một tình huống thường gặp trên lâm sàng với tính đa dạng rất cao. Các biểu đồ EFM dạng giả hình sin thể hiện một sự gia tăng của cả beat-to-beat variability lẫn short-term và long-term variability, thường được quan sát thấy trong 25% các chuyển dạ bình thường.
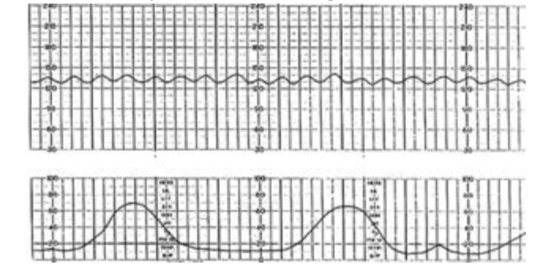
Hình 14: Biểu đồ hình sin (sinusoidal pattern)
Các nhịp giảm
Các nhịp giảm được chia ra làm hai nhóm lớn:
1. Các nhịp giảm hằng định, hay còn gọi là tuần tiến
2. Các nhịp giảm bất định
Các nhịp giảm tuần tiến thường hằng định về cả hình dạng lẫn mối liên quan với cơn co tử cung.
Nhịp giảm tuần tiến có nhịp giảm sớm và nhịp giảm muộn.
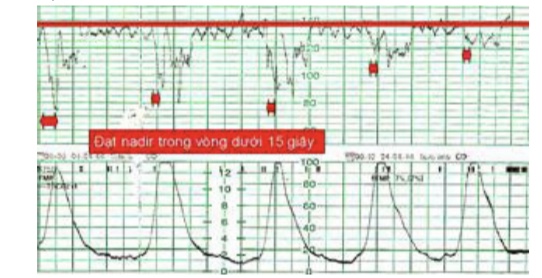
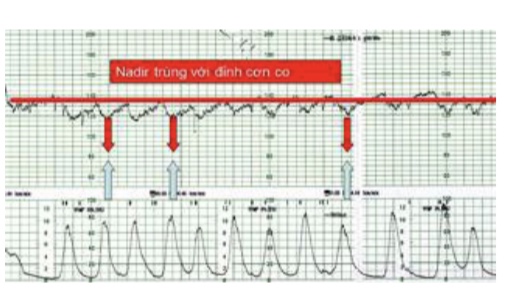
Nhịp giảm sớm được đặc trưng bằng
• Khởi đầu sớm cùng lúc với cơn co
• Đạt cực tiểu trùng với cực đại của cơn co, tức chênh lệch về thời gian không quá 15 giây
• Phục hồi hoàn toàn cùng lúc với kết thúc cơn co
Nhịp giảm sớm liên quan với phản xạ dây X, xảy ra khi đầu thai bị chèn ép, vì thế thường xuất hiện muộn trong chuyển dạ.
Nhịp giảm sớm không đe dọa thai nếu biên độ của nó không quá sâu (<50 nhịp/phút)
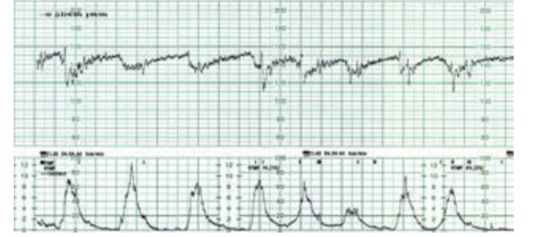
Hình 15: Nhịp giảm sớm
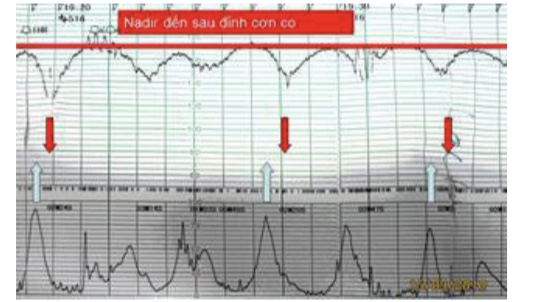
Nhịp giảm muộn được đặc trưng bằng
• Cực tiểu lệch >15 giây so với đỉnh cơn co
• Phục hồi chậm > 15 giây sau khi cơn co kết thúc
Nhịp giảm muộn thường do giảm trao đổi tử cung- nhau.
Nhịp giảm muộn liên quan mạnh với cung cấp oxy qua hồ máu, xảy ra khi phân áp oxy bị tụt xuống dưới ngưỡng.
Nhịp giảm muộn còn có thể do tác động trực tiếp của thiếu oxy trên cơ tim.
Người ta còn khảo sát một yếu tố khác của nhịp giảm muộn là các khoảng trễ, gồm khoảng cách từ lúc khởi đầu cơn co đến nadir, và khoảng thời gian phục hồi của nhịp giảm, kể từ khi kết thúc cơn co.
Các khoảng trễ này có ý nghĩa nhất định trong phán đoán dự trữ kiềm của thai.
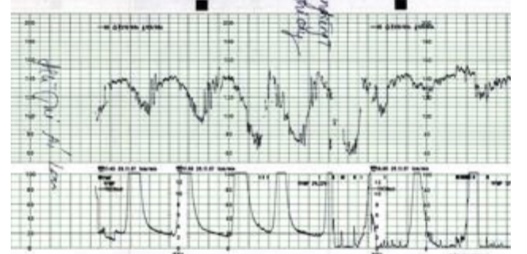
Hình 16: Nhịp giảm muộn
Các nhịp giảm bất định không có mối liên quan hằng định với cơn co, hoặc bất định về nhận dạng.
Nhóm các biến động bất định này rất phức tạp và có nhiều biến thể. Chúng ở một nhóm được định danh là các nhịp giảm bất định.
Nhóm thứ nhất của các nhịp giảm bất định là các nhịp giảm hình tam giác rất ngắn, rất nhọn, khởi đầu đột ngột và nhanh.
Nhịp giảm này thường liên quan đến sự kéo căng dạy rốn làm giảm thoáng qua và không hoàn toàn tình trạng lưu thông của động mạch rốn. Nhịp giảm này không có ý nghĩa bệnh lý.
Đây là các nhịp giảm có thể liên quan không hằng định đến tình trạng thiếu oxy tạm thời và thoáng qua gây nên do giảm lượng tuần hoàn trong động mạch rốn.
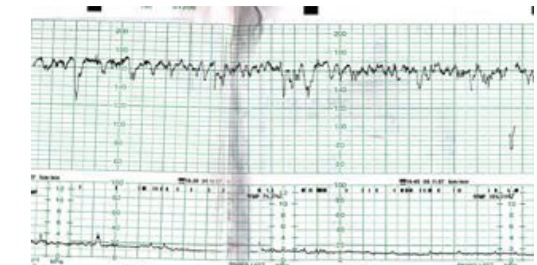
Hình 17: Nhịp giảm bất định dạng tam giác nhọn
Các nhịp giảm bất định kiểu trương lực trên cuống rốn này thường được dẫn trước bằng một nhịp tăng (Shoulder) hay theo sau bằng một nhịp tăng bù trừ.
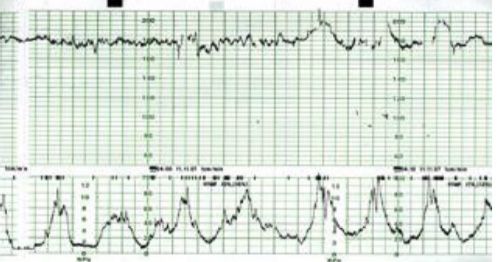
Kiểu thứ nhì của các biến động bất định liên quan đến sự chèn ép lưu thông máu cuống rốn. Nhịp giảm bất định kiểu chèn ép thường có dạng một hình thang, với đáy nhỏ phẳng hoặc răng cưa.
Nhịp giảm bất định do chèn ép thường khởi đầu chậm và ứng với sự chèn ép tuần tiến của dây rốn trong cơn co tử cung. Hồi phục của nhịp giảm bất định cũng tương tự như trong nhịp giảm muộn. Tuy nhiên khoảng trễ có ý nghĩa được tính từ nadir cho đến thời điểm hồi phục hoàn toàn.
Đáy nhỏ của nhịp giảm có hình răng cưa cho phép nghĩ đến dao động nội tại vẫn còn.
Ngược lại, sự vắng mặt của dao động nội tại ở Nadir cho phép nghĩ đến một tiên lượng xấu do tình trạng thiếu oxy gây nên.
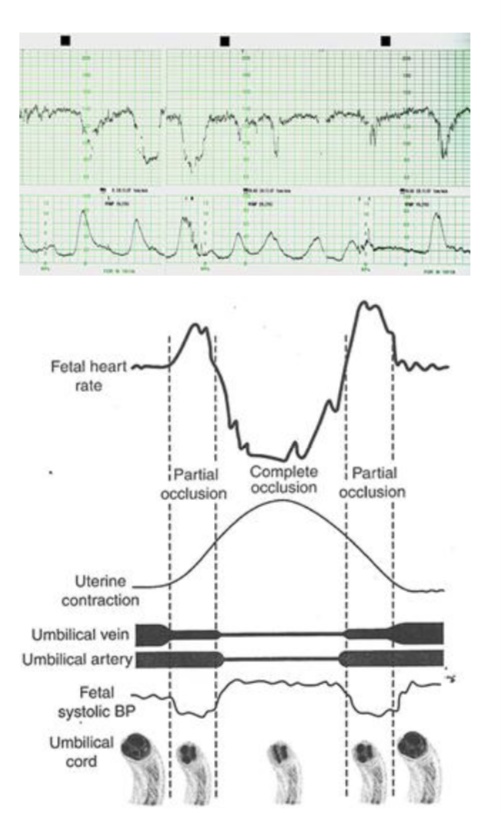
Hình 18: Nhịp giảm bất định hình thang và sơ đồ giải thích cơ chế.
Hệ danh pháp Amsterdam ra đời vào thời kỳ đầu của monitoring sản khoa nên chưa được kiểm chứng đầy đủ. Outcome của nhiều kiểu biến động tim thai khác nhau đã được kiểm chứng và cho thấy các biến thể có liên quan đến outcome xấu của nhịp giảm bất định. Các nhịp giảm bất định kể trên phần lớn thể hiện hiện tượng tê liệt của kiểm soát trung ương lên hệ thần kinh tự chủ của tim.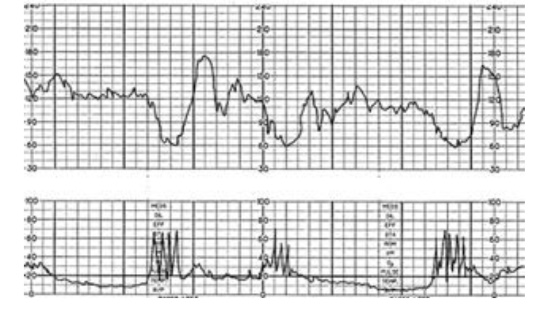
Hình 19: Nhịp giảm bất định không điển hình tiên lượng xấu: “overshoot”
Riêng nhịp giảm kéo dài vẫn làm nhịp giảm rất “critical”, vẫn là nhịp giảm mà outcome là không thể đoán được, là đề tài của những “chỉ trích sáng ngày hôm sau”.
Hình 20: Nhịp giảm kéo dài
PHÂN LOẠI EFM THEO ACOG 2009
EFM là một biện pháp tầm soát rất tốt cho các chuyển dạ có chiều hướng bình thường.
Các số liệu của thư viện Cochrane cho thấy lại giá trị chẩn đoán rất kém của EFM trong bối cảnh lấy Ap-gar score, nhập ICU, mổ sanh và can thiệp sanh dụng cụ làm outcome. Chúng không phải là tiêu chuẩn vàng để chẩn đoán suy thai, quá mơ hồ và chịu ảnh hưởng của quá nhiều yếu tố. Vì thế, diễn giải một EFM không thể chỉ dựa vào một đoạn biểu đồ.
EFM có thể đem lại những can thiệp vô bổ và không mong muốn. Phân tích một biểu đồ EFM theo đúng trình tự và đầy đủ, đặt trong một bối cảnh lâm sàng cụ thể là chìa khoá để lý giải một cách đúng đắn vấn đề lượng giá sức khoẻ thai nhi ngoài và trong chuyển dạ.
Do độ đặc hiệu kém, EFM không được xem là yếu tố duy nhất định chẩn đoán suy thai hay acidosis.
Trái lại, EFM là một biện pháp tầm soát rất tốt cho các chuyển dạ có chiều hướng bình thường.
Năm 2009, hiệp hội các nhà Sản Phụ khoa Hoa Kỳ đề nghị một phân loại EFM mang tính thực hành.
Phân loại này dựa trên ý tưởng dùng EFM như một biện pháp sàng lọc.
Theo ACOG 2009, băng ghi EFM được phân ra 3loại:
1. EFM loại I
2. EFM loại II
3. EFM loại III
EFM loại I dự báo một tình trạng thai hoàn toàn bình thường ở thời điểm khảo sát, nếu không kèm theo sự kiện nào khác có thể có ảnh hưởng đến thai.
Nói cách khác, nếu không có sự kiện đặc biệt xảy ra thì EFM loại I không đòi hỏi can thiệp ở thời điểm
khảo sát. Chuyển dạ với băng ghi loại I có thể được theo dõi một cách thường qui.
EFM loại I bao gồm tất cả các băng ghi EFM thỏa đồng thời các tiêu chuẩn sau:
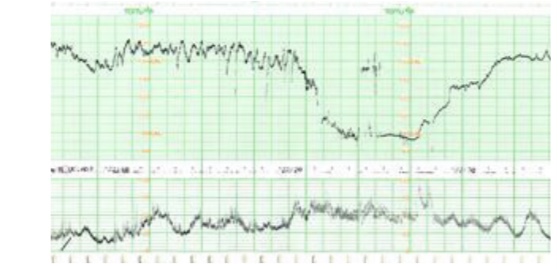
1. Trị số tim thai căn bản 110-160 nhịp/phút.
2. Dao động nội tại trung bình.
3. Không được có nhịp giảm bất định hay nhịp giảm muộn.
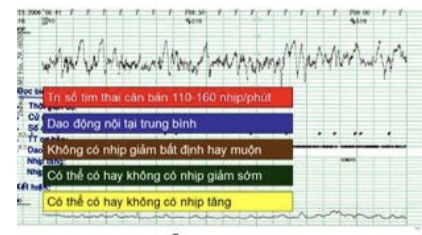
Hình 21: Băng ghi EFM loại I ACOG 2009 và các tiêu chuẩn
EFM loại II có ý nghĩa trung gian.
EFM loại II không dự báo một thăng bằng kiềm toan bất thường. Tuy nhiên, chuyển dạ với EFM loại II cần
được theo dõi và đánh giá liên tục. Cần lưu ý rằng đánh giá trên lâm sàng là quan trọng để có thể đưa ra xử lý phù hợp.
EFM loại II là tất cả các EFM không thỏa tiêu chuẩn của loại I hay loại III.
EFM loại II có thể là:
• Nhịp nhanh hay nhịp chậm đơn thuần
• Dao động nội tại tối thiểu
• Mất dao động nội tại không kèm nhịp giảm lặp lại
• Dao động nội tại quá nhiều
• Không có nhịp tăng sau cử động thai
• Nhịp giảm muộn lặp lại hay nhịp giảm bất định lặp lại kèm dao động nội tại tối thiểu hay trung bình
• Nhịp giảm kéo dài
• Nhịp giảm bất định tiên lượng xấu
EFM loại III có ý nghĩa bệnh lý, liên quan mật thiết với một rối loạn thăng bằng kiềm toan ở thời điểm khảo sát.
Do có ý nghĩa bệnh lý, chuyển dạ với EFM loại III đòi hỏi một can thiệp thích hợp.
EFM loại III là các EFM với các tiêu chuẩn sau: phải là biểu đồ vắng mặt hoàn toàn dao động nội tại và bất kỳ một trong ba yếu tố sau
1. Nhịp giảm muộn lặp lại
2. Nhịp giảm bất định lặp lại
3. Trị số tim thai căn bản chậm
Biểu đồ hình sin thật cũng được xếp vào loại III ACOG dù không có các tiêu chuẩn trên
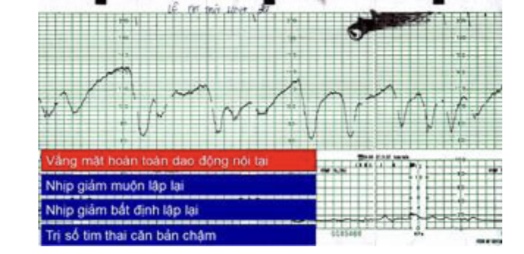
Hình 22: Băng ghi EFM loại III ACOG 2009 và các tiêu chuẩn
Nội dung can thiệp cho một EFM loại III tùy thuộc vào bối cảnh lâm sàng, cân nhắc đến nhiều yếu tố, nhằm mục đích giải quyết nguyên nhân trực tiếp dẫn đến rối loạn thăng bằng kiềm toan.
TÀI LIÊU ĐỌC THÊM:
1. Obstetrics and gynecology 7th edition. Tác giả Beckmann. Hợp tác xuất bản với ACOG. Nhà xuất bản Wolters Kluwer Health 2014.
2. Electronic Fetal Monitoring. Elsevier. 2014.
Xem tất cả các bài TBL Sản khoa tại: https://ykhoa.org/category/khoa-hoc/khoa-hoc-lam-sang/tbl-san/
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.