Eugene Braunwald
Joseph Loscalzo
Phù được định nghĩa là một sự gia tăng rõ rệt trên lâm sàng trong thể tích dịch kẽ, có thể tăng vài lít trước khi các bất thường hiện rõ. Do đó, tăng trọng lượng của một vài kg thường đi trước các biểu hiện công khai của phù nề và giảm cân tương tự từ lợi tiểu có thể được gây ra trong một bệnh nhân phù nề nhẹ trước khi “trọng lượng khô” đạt được. Phù toàn thân đề cập đến tổng thể, tổng quát phù nề. Cổ trướng (Chương 43) và tràn dịch màn phổi đề cập đến tích tụ của chất lỏng dư thừa trong khoang phúc mạc và màng phổi, tương ứng, và được coi là hình thức đặc biệt của phù nề.
Tùy thuộc vào nguyên nhân và cơ chế của nó, phù có thể tập trung hoặc có sự phân bố khái quát. Phù được công nhận dưới dạng chung của nó bởi phù mặt, đó dễ thấy rõ ràng nhất trong các khu vực quanh mắt, và bởi sự tồn tại của một vết lõm của da sau khi ấn; đây được gọi là “vết lõm” phù. Trong hình thức tinh tế hơn của nó, phù có thể được phát hiện bằng cách ghi nhận rằng sau khi các ống nghe được lấy ra từ thành ngực, vành chuông để lại một vết lõm trên da ở vùng ngực trong một vài phút. Khi chiếc nhẫn trên ngón tay vừa khít hơn trong quá khứ hoặc khi bệnh nhân than phiền khó khăn đưa chân vào giày, đặc biệt là vào buổi tối, phù có thể xuất hiện.
-
BỆNH SINH
Khoảng một phần ba tổng lượng nước cơ thể bị giới hạn trong không gian ngoại bào. Khoảng 75% số sau đó là dịch kẽ, và phần còn lại là trong bào tương.
Lực Starling
Các lực điều tiết việc bố trí các chất lỏng giữa hai thành phần của khoang ngoại bào thường được gọi là các lực Starling. Áp lực thủy tĩnh trong hệ thống mạch máu và áp suất keo trong dịch kẽ có xu hướng thúc đẩy chuyển động của chất lỏng từ các mạch máu đến các không gian ngoại mạch. Ngược lại, áp suất keo đóng góp bởi các protein huyết tương và áp lực thủy tĩnh trong dịch kẽ thúc đẩy sự chuyển động của chất lỏng vào khoang mạch máu.
Như một hệ quả của các lực, có sự di chuyển của nước và các chất hoà tan từ không gian mạch máu ở phần động mạch nhỏ cuối của mao mạch. Chất lỏng được trả về từ không gian kẽ vào các hệ thống mạch máu ở tĩnh mạch cuối của mao mạch và theo đường các mạch bạch huyết. Trừ khi các kênh này đang bị cản trở, dòng chảy bạch huyết tăng lên cùng với sự gia tăng vận động ròng của chất lỏng từ khoang mạch máu đến các kẽ.
Các dòng chảy này thường được cân bằng để có một trạng thái ổn định trong các kích thước của nội mạch và khoang kẽ, nhưng trao đổi lớn giữa chúng xảy ra. Tuy nhiên, nếu một trong hai lực thủy tĩnh hoặc gradient áp suất keo bị thay đổi đáng kể, một chuyển động ròng hơn nữa của chất lỏng giữa hai thành phần của không gian ngoại bào sẽ diễn ra. Sự phát triển của phù sau đó phụ thuộc vào một hoặc nhiều thay đổi trong lực Starling để có được tăng dòng chảy của chất lỏng từ các hệ thống mạch máu vào các khoang kẽ hoặc vào một khoang cơ thể.
Phù do sự gia tăng áp lực mao mạch có thể dẫn đến một sự cao của áp lực tĩnh mạch gây ra bởi sự tắc nghẽn hệ thống thoát nước tĩnh mạch và/hoặc bạch huyết. Sự gia tăng áp lực mao mạch có thể được tổng quát, như xảy ra trong suy tim sung huyết (xem bên dưới). Các lực Starling cũng có thể mất cân bằng khi áp suất keo của huyết tương giảm do bất kỳ yếu tố nào có thể gây giảm albumine, chẳng hạn như suy dinh dưỡng nặng, bệnh gan, mất protein qua nước tiểu hoặc vào đường tiêu hóa, hoặc một trạng thái dị hóa nặng. Phù có thể tập trung vào một bên khi áp lực tĩnh mạch tăng cao do viêm tắc tĩnh mạch một bên (xem bên dưới).
Tổn thương mao mạch
Phù cũng có thể do tổn thương ở lớp nội mạc mao mạch, làm tăng tính thấm của nó và cho phép chuyển các protein vào các khoang kẽ. Tổn thương thành mao mạch có thể do thuốc, tác nhân virus hoặc vi khuẩn, và chấn thương nhiệt hoặc cơ học. Tăng tính thấm mao mạch cũng có thể là hậu quả của một phản ứng quá mẫn và là đặc trưng của chấn thương miễn dịch. Tổn thương các tế bào nội mô mao mạch có lẽ là chịu trách nhiệm cho phù viêm, thường ấn không lõm, khu trú, và đi kèm với các dấu hiệu khác của viêm, ban đỏ, nóng và đau.
Giảm thể tích động mạch hiệu quả
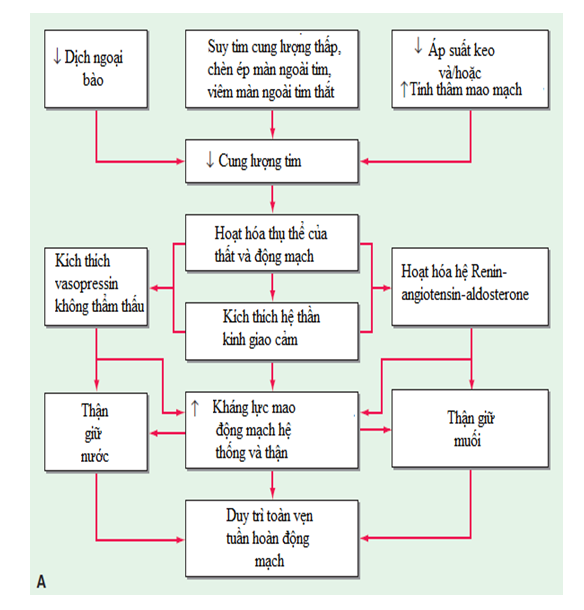
Trong nhiều dạng phù, thể tích máu động mạch hiệu quả, một tham số đại diện cho đổ đầy của cây động mạch, thì giảm. Underfilling của cây động mạch có thể được gây ra bởi một sự giảm cung lượng tim và/hoặc kháng lực mạch máu. Như một hệ quả của kém đổ đầy, một loạt các phản ứng sinh lý được thiết kế để khôi phục lại thế tích động mạch hiệu quả về bình thường được đưa vào vận động. Một yếu tố quan trọng của những phản ứng này là việc lưu giữ muối và, do đó, giữ nước, cuối cùng dẫn đến phù nề.
Yếu tố thận và hệ renin- angiotensin aldosterone (RAA)
(Xem thêm Chương 342) Trong phân tích cuối cùng, giữ Na+ của thận là trung tâm của sự tiến triển của phù tổng quát (Fig. 36-1). Việc bị suy giảm dòng máu đến thận đặc trưng dòng máu của các tiểu cầu trong đó lượng máu động mạch hậu quả là giảm được dịch bởi các tế bào cận tiểu cầu thận (tế bào cơ biểu mô đặc biệt xung quanh các động mạch hướng tâm) thành một tín hiệu cho gia tăng giải phóng renin. Renin là một enzyme có khối lượng phân tử khoảng 40.000 Da mà hành động trên bề mặt của nó, angiotensinogen, một α2-globulin được gan tổng hợp, để phát hành angiotensin I, một decapeptide, mà lần lượt được chuyển thành angiotensin II (AII), một octapeptide. AII đã khái quát tính chất co mạch; nó thì đặc biệt là hoạt động trên các tiểu động mạch thận ly tâm. Hoạt động này làm giảm áp lực thủy tĩnh trong mao mạch xung quanh ống, trong khi đó phần lọc tăng làm tăng áp lực thẩm thấu keo trong các mạch, qua đó tăng cường tái hấp thu muối và nước ở ống lượn gần cũng như ở nhành lên của quai Henle.
Các hệ thống renin-angiotensin-aldosterone (RAA) từ lâu đã được công nhận là một hệ thống nội tiết; tuy nhiên, nó cũng hoạt động cục bộ. Sản xuất AII trong thận góp phần làm co thắt tiểu động mạch xuất cầu thận, và điều này “phản hồi ống tiểu cầu” gây ứ muối và nước và do đó góp phần vào sự hình thành của phù nề.
AII đi vào hệ tuần hoàn kích thích sản xuất aldosterone do vùng tiểu cầu của vỏ thượng thận. Aldosterone lần lượt tăng tái hấp thu Na+ (K+ và bài tiết) của ống góp. Ở những bệnh nhân bị suy tim, không chỉ là bài tiết aldosterone cao mà thời gian bán hủy sinh học của aldosterone còn được kéo dài, làm tăng thêm mức độ trong huyết tương của các hormone. Một suy giảm của dòng máu gan, đặc biệt là trong thời gian tập thể dục, có trách nhiệm giảm dị hóa ở gan của aldosterone.
Số lượng tăng lên của aldosterone được tiết ra trong suy tim và trạng thái phù nề khác, và sự ức chế các hoạt động của aldosterone bằng spironolactone hay eplerenone (đối kháng aldosterone) hoặc bằng amiloride (chặn các kênh Na+ biểu mô) thường gây lợi tiểu vừa phải trong trạng thái phù nề.
Tuy nhiên, mức độ liên tục tăng cường của chỉ aldosterone (hoặc mineralo-corticoid khác) không phải lúc nào cũng thúc đẩy tích tụ phù, được kiểm chứng bởi sự thiếu ứ dịch quan trọng trong hầu hết các trường hợp của chứng tăng aldosterone chính (Chương 342). Hơn nữa, mặc dù cơ thể bình thường giữ lại một số NaCl và nước với việc quản lý các mineralocorticoid mạnh, chẳng hạn như deoxycorticosterone acetate và fludrocortisone, tích tụ này là tự hạn chế dù tiếp xúc tiếp với các steroid, một hiện tượng được gọi là thoát mineralo-corticoid. Các cá thể trở nên suy yếu khi dùng một liều lượng lớn mineralo-corticoid gây nên sự tích tụ một lượng lớn dịch ngoại bào và phát triển thành phù có thể là
một hậu quả của sự tăng tốc độ lọc cầu thận (áp lực của natri niệu) và các hoạt động của các chất lợi tiểu natri (xem bên dưới). Sự tiếp tục tiết aldosterone có thể là quan trọng hơn trong việc tích lũy chất lỏng trong trạng thái phù vì bệnh nhân bị phù thứ phát của suy tim, hội chứng thận hư, và xơ gan nói chung là không thể sửa chữa những thiếu hụt về lượng máu động mạch hiệu quả. Như một hệ quả, họ không phát triển áp lực của natri niệu.
Vasopressin Arginine (AVP)
(Xem thêm Chương 340) Sự tiết AVP xảy ra trong phản ứng để tăng nồng độ osmolar nội bào, và bằng cách kích thích các thụ thể V2, AVP làm tăng tái hấp thu nước tự do trong ống lượn xa của thận và ống góp, do đó làm tăng tổng lương nước cơ thể. Lưu thông AVP tăng trong nhiều bệnh nhân bị suy tim thứ phát sau một kích thích không thẩm thấu kết hợp với giảm số lượng động mạch hiệu quả. Những bệnh nhân này không thể có sự giảm bình thường của AVP để mà giảm độ thẩm thấu, dẫn đến góp phần hình thành phù và hạ natri máu.
Endothelin
Peptide co mạch mạnh này được phát hành bởi các tế bào nội mô. Nồng độ của nó tăng lên trong suy tim và góp phần vào sự co mạch thận, giữ lại Na+ và phù nề trong suy tim.
Peptide natri
Giãn tâm nhĩ và / hoặc nạp Na+ là nguyên nhân tiết peptide natri (ANP) vào lưu thông nhĩ, một polypeptide; một tiền chất phân tử lượng lớn của ANP được lưu trữ ở dạng hạt tiết trong tế bào cơ nhĩ. Tiết của ANP gây ra (1) bài tiết natri và nước bằng cách gia tăng tốc độ lọc cầu thận, ức chế tái hấp thu natri ở ống lượn gần, và ức chế giải phóng renin và aldosterone và (2) sự giãn nở tĩnh mạch, động mạch nhỏ bởi các hoạt động đối kháng co mạch của AII, AVP , và kích thích giao cảm. Như vậy, ANP có khả năng chống lại sự giữ Na+ và mức độ cao huyết áp ở tình trạng tăng lưu lượng máu.
Liên quan chặt chẽ nữa là peptide bài niệu natri não (BNP) được lưu trữ chủ yếu trong cơ tâm thất và được phát hành khi huyết áp tâm trương thất tăng lên. Hành động của nó cũng tương tự như của ANP, và cả hai BNP và ANP bám vào các thụ thể natriuretic-A, được tìm thấy trong cơ tim. Tuy nhiên, một peptide bài tiết natri niệu, C-type (CNP), xuất xứ của nội mạc và thận. CNP liên kết ưu tiên cho các peptide bài tiết natri niệu receptor-B, được biểu lộ chủ yếu trong tĩnh mạch. Tuần hoàn mức ANP và BNP được tăng lên trong suy tim sung huyết và xơ gan cổ trướng, nhưng rõ ràng là không đủ để ngăn chặn sự hình thành phù. Ngoài ra, trong tình trạng phù bất thường có sức đề kháng với những hành động của các peptide bài tiết natri niệu.
-
NGUYÊN NHÂN LÂM SÀNG PHÙ
Tắc nghẽn tĩnh mạch (và bạch huyết) thoát nước một chi
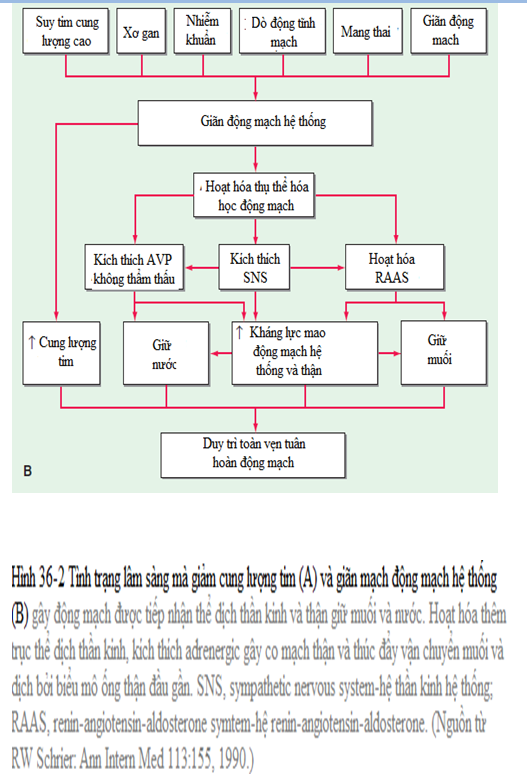
Trong điều kiện này áp lực thủy tĩnh trong mao mạch thượng nguồn (đầu gần) với tăng tắc nghẽn do đó, một số lượng bất thường của chất lỏng được chuyển từ các mạch máu đến các không gian kẽ. Kể từ khi các tuyến đường thay thế (ví dụ các kênh bạch huyết) cũng có thể được che khuất hoặc đã đầy tối đa, một lượng gia tăng của dịch kẽ trong các chi phát triển (tức là, ở đó có sự mắc kẹt của chất lỏng ở các kẽ của các cực). Sự dịch chuyển của chất lỏng vào một chi có thể xảy ra sự giảm, hay hao hụt của khối lượng máu trong phần còn lại của cơ thể, do đó làm giảm lượng máu động mạch hiệu quả và dẫn đến sự duy trì của NaCl và H2O cho đến khi thâm hụt trong thể tích huyết tương đã được sửa chữa.
Suy tim sung huyết
(Xem thêm Chương 234) Trong rối loạn này thể tích tâm thu thất giảm sút và/hoặc suy giảm sự giãn nghỉ tâm thất thúc đẩy sự tích tụ của máu trong các tĩnh mạch lưu thông làm hụt đi lượng máu động mạch hiệu quả, và trình tự nói trên của các sự kiện (Fig. 36-1) được bắt đầu. Trong suy tim nhẹ, tăng nhỏ trong tổng khối lượng máu có thể sửa chữa những thiếu lượng máu động mạch và thiết lập một trạng thái ổn định mới. Thông qua các hoạt động theo định luật Starling của tim, tăng thể tích tâm trương thất thúc đẩy sự co mạnh mẽ hơn và do đó có thể duy trì cung lượng tim. Tuy nhiên, với các rối loạn tim nặng hơn, giữ nước vẫn tiếp tục, và tăng khối lượng máu tích tụ trong lưu thông tĩnh mạch, tăng áp lực tĩnh mạch và gây phù.
Tâm thất không tống máu hoàn toàn (suy tim tâm thu) hay thư giãn tâm thất trung bình (suy tim tâm trương) dẫn đến sự tăng áp lực thất tâm trương. Nếu suy giảm chức năng tim mạch chủ yếu liên quan đến tâm thất phải, áp lực trong các tĩnh mạch và mao mạch hệ thống tăng lên, làm tăng các sự thấm dịch của chất lỏng vào không gian kẽ và tăng khả năng phù ngoại biên. Áp lực tĩnh mạch toàn thân cao được truyền đến các ống lồng ngực với giảm hệ quả của thoát bạch huyết, tăng thêm sự tích tụ của phù nề. Nếu suy giảm chức năng tim mạch liên quan đến tâm thất trái chủ yếu, áp lực tĩnh mạch và mao mạch phổi tăng cao. Áp lực động mạch phổi tăng lên, và điều này cản trở sự tống máu của tâm thất phải, dẫn đến tăng áp lực tâm trương thất phải và áp lực tĩnh mạch trung tâm và áp lực hệ thống, tăng cường khả năng của sự hình thành của phù ngoại biên. Sự tăng áp lực mao mạch phổi có thể gây phù phổi, làm suy giảm trao đổi khí. Hậu quả của việc thiếu oxy có thể làm tăng suy giảm chức năng tim, đôi khi gây ra một vòng tròn luẩn quẩn.
Hội chứng thận hư và tình trạng giảm albumin niệu
(Xem thêm Chaps. 43 và 308) Tình trạng này có đặc điểm là một phần của dòng chảy tĩnh mạch gan phong tỏa, trong đó lần lượt mở rộng thể tích máu nội tạng và làm tăng sự hình thành bạch huyết gan. Tăng huyết áp trong gan đóng vai trò như một tác nhân kích thích thận Na + giữ và giảm khối lượng máu động mạch hiệu quả. (Xem thêm Chương 283) Sự thay đổi chính trong rối loạn này là áp lực keo oncotic giảm sút do thất thoát một lượng lớn protein trong nước tiểu. Với giảm albumine nghiêm trọng và hệ quả làm giảm áp thẩm keo, NaCl và H2O được duy trì không thể được giữ lại trong khoang mạch máu, và cuối cùng là khối lượng máu động mạch giảm. Quá trình này khởi đầu sự phù với các sự kiện được mô tả ở trên, bao gồm kích hoạt của hệ thống RAA. Chức năng thận suy giảm hơn nữa góp phần hình thành phù. Một chuỗi tương tự của các sự kiện xảy ra trong các điều kiện khác mà dẫn đến giảm albumine nghiêm trọng, bao gồm: (1) các tình trạng thiếu dinh dưỡng trầm trọng,
- bệnh gan mãn tính, trầm trọng (xem dưới đây), và
- mất protein ruột.
Xơ gan
(Xem thêm Chương 43 và 308) Tình trạng này có đặc điểm là một phần của dòng chảy tĩnh mạch gan bị phong tỏa, trong đó lần lượt tăng thể tích máu nội tạng và làm tăng sự hình thành bạch huyết gan. Tăng huyết áp trong gan đóng vai trò như một tác nhân kích thích thận giữ Na+ và giảm lượng máu động mạch hiệu quả. Những thay đổi thường xuyên này phức tạp do giảm albumine thứ cấp để giảm tổng hợp ở gan, cũng như giãn mạch toàn thân. Những tác dụng làm giảm lượng máu động mạch hiệu quả hơn nữa, dẫn đến hoạt hóa hệ thống RAA, dây thần kinh giao cảm thận, và cơ chế giữ NaCl và H2O. Nồng độ lưu thông aldosterone thường được nâng lên bởi sự suy giảm của gan trong chuyển hóa hormone môn này. Ban đầu, các chất lỏng dư thừa kẽ còn khư trú ưu tiên đầu gần (thượng nguồn) đến tắc nghẽn hệ thống tĩnh mạch cửa và hệ bạch huyết gan cản trở, tức là, trong khoang phúc mạc (cổ trướng, Chương 43). Trong giai đoạn sau này, đặc biệt là khi có giảm albumine nghiêm trọng, phù ngoại vi có thể phát triển. Việc sản xuất dư thừa của prostaglandin (PGE2 và PGI2) trong xơ gan làm giảm sự giữ Na+ của thận. Khi quá trình tổng hợp các chất này bị ức chế bởi các thuốc kháng viêm không steroid (NSAIDs), chức năng thận bị suy giảm và tăng giữ Na+.
Phù do thuốc
Một số lượng lớn các loại thuốc được sử dụng rộng rãi có thể gây phù (Bảng 36-1). Cơ chế bao gồm sự co mạch thận (NSAIDs và cyclosporine), giãn tiểu động mạch (thuốc giãn mạch), tăng cường tái hấp thu Na+ ở thận (hormone steroid) và tổn thương mao mạch (interleukin 2).
-
PHÙ TOÀN THỂ
Sự khác nhau những nguyên nhân chính gây phù toàn thể được trình bày ở Bảng 36-2.
Phần lớn bệnh nhân phù toàn thể đang tiến triễn những bệnh lý tim mạch, thận, gan, dinh dưỡng. Kết quả, chẩn đoán phân biệt với phù toàn thể nên được trực tiếp nhận biết trước hoặc ngăn chặn những bệnh lý này.
Phù đo suy tim
(Xem Chương 234) Sự hiện diện của bệnh tim, biểu hiện bởi tim to và nhịp ngựa phi, cùng với những bằng chứng suy tim, chẳng hạn khó thở, rale ở nền (basilar rales), túi phình tĩnh mạch và gan to cho thấy phù là hậu quả của suy tim. Những test không xâm lấn chẳng hạn siêu âm tim (echocardiography) giúp ích để chẩn đoán bệnh tim. Phù do bệnh tim xảy ra trên phần cơ thể phụ thuộc.
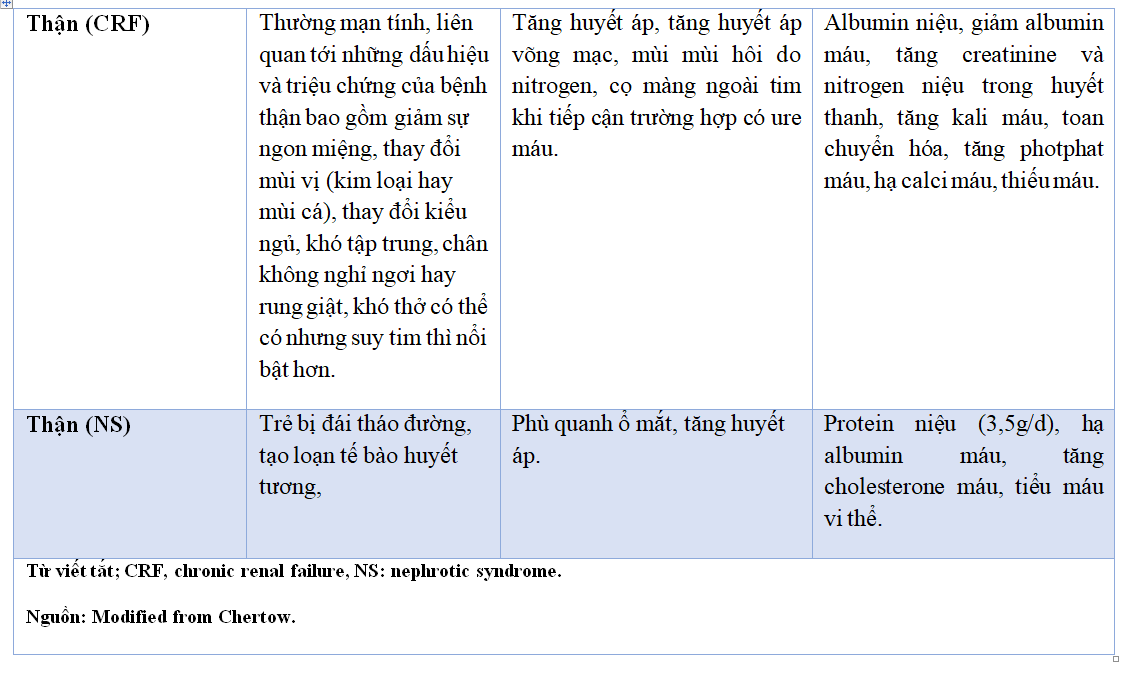
Phù do viêm cầu thận cấp và những dạng khác của suy thận
(Xem Chương 283) Phù xảy ra ở pha cấp viêm cầu thận đặc trưng bởi tiểu máu, protein niệu, và tăng huyết áp. Mặc dù nhiều bằng chứng ủng hộ rằng sự giữ dịch là tăng tính thấm thành mạch, nhưng trong hầu hết trường hợp, phù là hậu quả từ sự giữ NaCl và H2O ở thận do suy thận. Tình trạng này khác với suy tim sung huyết trong đó đặc trưng bởi cung lương tim bình thường (hay thỉnh thoảng tăng) và sự khác biệt pha trộn oxygen động – tĩnh mạch (arterial – mixed venous oxygen) bình thường. Bệnh nhân phù do suy thận thường có bằng chứng tăng áp động mạch, cũng như là sung huyết phổi trên X-quang ngực (chest roentgengram) mặc dù không có tim to nhưng thường phát triễn khó thở theo tư thế. Bệnh nhân suy thận mạn có thể tiến triễn phù do sự giữ lại NaCl và H2O nguyên phát.
Phù do hội chứng thận hư
(Xem Chương 283) Đánh dấu bằng protein niệu (>3,5 g/d), giảm albumin máu (<35g/d) và trong một vài trường hợp, tăng cholesterol máu xuất hiện. Hội chứng này có thể xảy ra sau một loạt bệnh lý thận bao gồm viêm cầu thận, xơ cầu thận do tiểu đường hay phản ứng quá mẫn. Bệnh sử của tiền căn bệnh thân có thể hay không thể gợi ý được.
Phù do xơ gan
(Xem Chương 308) Báng bụng (ascites) và sinh hóa và những bằng chứng lâm sàng (kênh tĩnh mạch bên
– collateral venous channels, vàng da và tử ban hình mạng nhện – spider angiomata) đặc trưng phù do căn nguyên từ gan thường điều trị một cách dai dẳng bởi vì bệnh là kết hợp cả tắt nghẽn thoát lưu hệ bạch huyết, tăng áp cửa và giảm albumin máu. Kích thước của sự tích tụ dịch có thể làm tăng áp trong ổ bụng cản trở hồi lưu tĩnh mạch từ chi dưới, do đó nó là xu hướng kiểm soát phù trong căn nguyên này.
Phù có nguồn gốc từ dinh dưỡng
Sự thiếu hụt protein trong một thời gian dài tạo nên giảm protein máu và phù. Sau đó có thể làm tăng nhanh tiến triễn của bệnh tim beriberi (beriberi heart disease), trong đó rò nhiều động tĩnh mạch ngoại biên dẫn đến làm giảm tính hiệu quả của đổ đầy hệ thống (systemic perfusion) và thể tích máu động mạch, vì vậy làm tăng phù. (Chương 74). Phù có thể trở nên tăng mạnh khi một chủ thể đói được cung cấp một bữa ăn đầy đủ. Hệ tiêu hóa với nhiều thức ăn có thể làm tăng lượng NaCl tiêu hóa được, chúng sau đó sẽ giữ nước. Cũng được gọi là phù sự tái cung cấp (refeeding edema) có thể liên hệ với sự phóng thích insulin, điều này trực tiếp làm tăng tái hấp thu Na+ ở ống thận. Trong đó giảm albumin máu, giảm kali máu và giảm caloric máu có thể được bao hàm trong phù do đói.
Những nguyên nhân khác của phù
Những nguyên nhân này bao gồm nhược giáp (myxedema) và cường giáp (pretibial myxedema thứ phát sau bệnh Grave), phù trong đó thường nonpitting và lắng đọng acid hyaluronic và trong bệnh Grave, thấm nhập tế bào viêm, tăng corticoid tuyến thượng thận ngoại sinh, thai nghén, sử dụng estrogen và thuốc giãn mạch thường là dihydropyridine chẳng hạn như nifedipine.
SỰ PHÂN BỐ CỦA PHÙ
Sự phân bố của phù là một hướng dẫn quan trọng dẫn đến nguyên nhân của nó. Vì thế, phù giới hạn ở một chân hay 1 hay 2 tay thường là hậu quả của tắt nghẽn tĩnh mạch hay bạch mạch. Phù có hậu quả từ giảm protein máu có đặc trưng là phù toàn thể nhưng bằng chứng cho thấy đặc biệt ở những mô mềm của mi mắt và mặt và xu hướng xuất hiện vào buổi sáng bởi vì tư thế nằm suốt đêm. Những nguyên nhân ít phổ biến hơn của phù mặt bao gồm bệnh giun sán (trichinosis), phản ứng dị ứng và bệnh nhược giáp.
Phù liên quan tới bệnh tim, trái ngược ở trên, xu hướng nhiều ở chân và nặng vào buổi chiều, một đặc điểm quyết định độ lớn là tư thế.
Khi một bệnh nhân bị suy tim bị hạn chế vào giường, phù thường nổi bật ở vùng trước xương cùng. Liệt làm giảm dẫn lưu tĩnh mạch và bạch mạch trên vùng tác động và có thể phản ứng với phù một bên.
NHỮNG YẾU TỐ KÈM THEO TRONG CHẨN ĐOÁN
Màu sắc, độ dày, độ nhạy cảm của da là một dấu hiệu. Tính chất mềm cục bộ và ẩm có trong viêm, phù khu trú là dấu hiệu của tắt nghẽn ở những cá nhân có sự lặp lại giai đoạn kéo dài của phù và vùng da xung quanh khu vực thì dày lên, cứng và thường đỏ.
Sự đánh giá áp suất tĩnh mạch thì thường quan trọng trong đánh giá phù. Dấu hiệu tổng quát của tăng áp suất tĩnh mạch có thể được phát hiện ở mức tĩnh mạch cổ xẹp (Chương 227). Ở những bệnh nhân tắt nghẽn tĩnh mạch chủ, phù được hạn chế ở mặt cổ và 2 chi trên, trong đó áp suất tĩnh mạch tăng được so sánh với áp suất tĩnh mạch ở 2 chi dưới. Bệnh nhân suy tim nặng gây báng bung và được phân biệt với báng bụng bởi xơ gan do áp suất tĩnh mạch cổ, chúng thường tăng trong suy tim và bình thường trong xơ gan.
Việc quyết định nồng độ albumin thêm vào thì quan trọng trong những bệnh nhân phù, ít nhất là để giảm áp lực keo. Sự xuất hiện của protein niệu cũng là một đầu mối hữu ích. Sự vắng mặt protein niệu để loại trừ hội chứng thận hư nhưng không thể loại trừ protein nieu gây suy thận. Nhẹ nhàng kiểm soát protein niệu là nguyên tắc ở những bệnh nhân suy tim.
Nguồn: Nguyên lý nội khoa Harrison
Xem tất cả “Tiếp cận lâm sàng nội khoa” tại:
https://ykhoa.org/category/khoa-hoc-lam-sang/tiep-can-lam-sang-noi-khoa/
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.