Nhắc lại sinh lý
Các lipid chính trong hệ tuần hoàn (cholesterol, triglycerid, phospholipid) CÓ bản chất là các chất không tan trong máu. Để có thể lưu hành trong dòng tuần hoàn, các chất này phải được gắn với với các protein có thể tan trong nước gọi là apolipoprotein (A4, A2, B, C, E…).
Toàn bộ lipid + Apolipoprotein hình thành các nhóm lipoprotein.
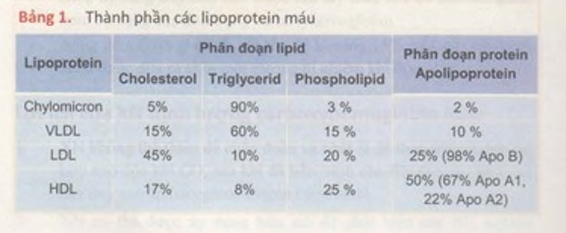
Có 4 loại lipoprotein chính với các thành phần lipid và protein được trình bày dưới đây (Bảng 1):
1. Các vi dưỡng chấp (chylomicron).
2.Các VLDL (lipoprotein C, tỷ trọng rất thấp Very Low Density Lipoproteins]).
3. Các LDL (lipoprotein có tỷ trọng thấp (Low Density Lipoproteins]).
4. Các HDL (lipoprotein có tỷ trọng cao [High Density Lipoproteins]).
Cholesterol là steroid chính trong cơ thể con người. Phân tử cholesterol bao gồm 4 vòng và 27 nguyên tử Carbon. Cholesterol được tích hợp chủ yếu trong các lipoprotein loại LDL, HDL và VLDL và ở một mức ít hơn trong các vi dưỡng chấp (chylomicron). (Bảng 1)
Cholesterol là một chất cần thiết cho hoạt động chức năng màng tế bào và như một tiền chất của acid mật, progesteron, vitamin D, estrogen, glucocorticoid và các corticosteroid điều hòa chuyển hóa khoáng chất (mineralocorticoid).
Cholesterol lưu hành trong tuần hoàn có xuất xứ từ 2 nguồn (Hình 2).
1.Nguồn gốc ngoại sinh
Tuỳ theo mức kinh tế của từng vùng, thức ăn cung cấp khoảng 50 mg tới 3g cholesterol mỗi ngày, chủ yếu dưới dạng este hoá. Khi đi qua tả tràng, cholesterol được thủy phân nhờ lipase của tuy (cholesterol esterase) thành cholesterol + acid béo tự do rồi được các TB ruột hấp thu nhờ tác động của các acid mật. Trong các TB của ống tiêu hoá, cholesterol được nhập vào chylomicron và các VLDL ruột. Nhờ các lipoprotein, cholesterol được vận chuyển trong ống ngực rồi tới dòng tuần hoàn.
2.Nguồn gốc nội sinh
Nhiều mô (nhất là gan và ruột) tổng hợp cholesterol từ acetyl CoA. Tuy vậy, cholesterol sau khi hình thành sẽ được sáp nhập vào các VLDL để có thể được vận chuyển trong dòng tuần hoàn,
Chức năng chính của cholesterol là được cơ thể sử dụng để sản xuất muối mật và một số hormon steroid, đồng thời nó cũng là một thành phần của màng tế bào
Trong máu, dưới tác động của lipase-lipoprotein (enzym được TB nội mạc mạch máu tổng hợp), các VLDL được chuyển dạng thành IDL (lipoprotein tỷ trọng trung gian = Intermediate Density Lipoprotein), rồi sau đó được chuyển thành LDL và HD, Wipoprotein.
Cholesterol được các lipoprotein tỷ trọng thấp (LDL lipoprotein) và các lipoprotein tỷ trọng cao (HDL lipoprotein) vận chuyển trong máu để tham gia vào 2 quá trình hoàn toàn khác biệt:
- Cholesterol tích hợp vào LDL lipoprotein (thường được gọi LDL cholesterol) được tạo ra từ quá trình chuyển hóa của VLDL cholesterol sẽ được vận chuyển trong dòng tuần hoàn từ gan tới các mô ngoại biên (tuyến thượng thận, TB nội mạc mạch máu) Với nguy cơ tạo nên các mảng lắng đọng gây vữa xơ động mạch. Vì vậy, LDL cholesterol còn được gọi dưới tên “cholesterol tồi” (bad cholesterol) do nó có liên quan với quá trinh gây vữa xơ động mạch (atherogène).
- Trái lại, cholesterol được tích hợp vào HDL lipoprotein (thường được gọi HDL-cholesterol) sẽ được vận chuyển từ các mô ngoại biên tới gan để được đi hoá tại đó (vận chuyển ngược chiều cholesterol [reverse cholesterol transport]). Vì vậy, HDL cholesterol còn được gọi dưới tên “cholesterol tốt” (good cholesterol) với nồng độ trong máu tượng quan nghịch với nguy Cơ bị bệnh động mạch vành của bệnh nhân do nó có liên quan với quá trình dị hoá cholesterol
Có rất nhiều nghiên cứu tập trung tìm hiểu vai trò của cholesterol trong bệnh tim mạch. Một nồng độ cholesterol máu tăng cao, nhất là khi kết hợp với nồng độ HDL cholesterol thấp được cho thấy là đi kèm với tăng nguy cơ bị vữa xơ động mạch và bệnh tim do Vữa xơ động mạch.
Tại các mô ngoại vi, cholesterol có thể:
-Tham gia vào quá trình tổng hợp màng TB.
-Tham gia vào quá trình tổng hợp Vit D.
-Hoặc là khởi điểm của quá trình tổng hợp các hormon sinh dục, các glucocorticoid và corticoid chuyển hóa muối nước (mineralocorticoid) ở các tuyến thượng thận.
-Hoặc lắng đọng trong nội mỏ mạch với nguy cơ gây mảng vữa xơ động mạch.
-Các con đường phân huỷ chính đối với cholesterol bao gồm:
1.Gan: Cholesterol có nguồn gốc từ LDL lipoprotein hoặc có thể được tích trữ trong gan hoặc được chuyển dạng thành muối mật và được thải trừ qua ống mật chủ (thể hiện trong chu trình gan – ruột).
2.Đường tiêu hoá: Chỉ 20 đến 40% cholesterol ăn vào được tái hấp thu, phần còn lại được thải trừ trong phân.
3.Thận.
4. Da (bong da).
Đánh giá về chuyển hóa lipid máu trong cơ thể (lipid profile) thường được chỉ định kết hợp đánh giá nồng độ cholesterol toàn phần, LDL. cholesterol, HDL cholesterol và triglycerid máu.
Mục đích và chỉ định xét nghiệm
– Để nghiên cứu các tình trạng rối loạn lipoprotein máu.
– Để đánh giá nguy cơ hình thành mảng vữa xơ động mạch
– Để nghiên cứu chức năng của gan.
– Để hỗ trợ cho chẩn đoán các tỉnh trạng rối loạn chức năng tuyến giáp
Cách lấy bệnh phẩm
Xét nghiệm được tiến hành trên huyết thanh.
. Cần yêu cầu BN nhịn ăn 12h trước khi lấy máu làm XN. BN không được uống rượu trong vòng 24h trước khi lấy máu làm XN.
Phương pháp định lượng
1. Phương pháp tốt nhất để định lượng cholesterol là phương pháp enzym so màu.
Các xét nghiệm thường quy áp dụng trong thực hành lâm sàng
2.Định lượng cholesterol trong HDL lipoprotein (HDL cholesterol):
-Hoặc định lượng trực tiếp bằng phương pháp enzym so màu.
-Hoặc định lượng bằng phương pháp đo độ đục sau khi làm kết tủa huyết thanh (nếu nồng độ triglycerit < 400 mg/dL).
-Hoặc tính toán (khi nồng độ triglycerid < 4,5 mmol/L), dựa vào công thức của Friedewald, sau khi xác định LDL cholesterol:
3. Định lượng cholesterol nhập trong LDL lipoprotein (LDL cholesterol):
-Hoặc định lượng trực tiếp bằng phương pháp enzym so màu.
-Hoặc định lượng sau khi tách trên cột thạch agar.
-Hoặc tính toán từ công thức của Friedewald, sau khi xác định HDL cholesterol.
Giá trị bình thường
1, Cholesterol toàn phần
< 10 tuổi: 100 – 180 mg/dL hay 2,6 – 4,7 mmol/L.
10 – 20 tuổi: 120 – 180 mg/dL hay 3,1 – 4,7 mmol/L.
20 tuổi: 120 – 200 mg/dL hay 3,1 – 5,2 mmol/L.
2. Giá trị bình thường mong muốn đạt được
< 200 mg/dL hay (< 5,18 mmol/L).
3. HDL cholesterol
– Nam: 35 – 54 mg/dL hay 0.9 – 1,4 mmol/L.
-Nữ: 45 – 64 mg/dL hay 1,1 – 1,7 mmol/L.
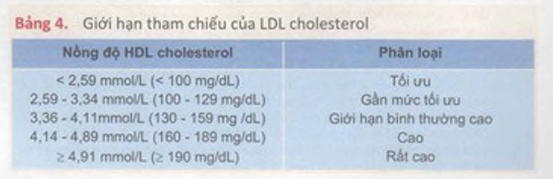
4. LDL cholesterol:
80 – 150 mg/dl hay 2,1 – 3,9 mmol/L.
5. Tỷ lệ cholesterol/HDL cholesterol:
Nam: 3,50 – 4,50.
Nữ: 3,39 – 4,39. 6.
6.Giá trị bất thường:
-Cao giới hạn: 200 – 239 mg/dL hay (5,18 – 6,19 mmol/L).
-Cao: > 239 mg/dL hay(> 6,20 mmol/L).
Tăng nồng độ cholesterol
Các nguyên nhân chính thường gặp là:
Khẩu phần dinh dưỡng giàu cholesterol và acid béo bão hoà.
-Bệnh vữa xơ động mạch (atherosclerosis).
-Bệnh tim mạch.
-Bệnh ĐTĐ không được kiểm soát tốt.
-Bệnh có nhiều khối u vàng (Xanthomatosis).
-Tăng cholesterol máu có tính gia đình (familial hypercholesterolemia).
-Tăng lipoprotein máu có tính chất gia đình (typ IIa, Ilb, III).
-Tăng triglycerid máu,
-Bệnh lý kho chứa glycogen (glycogen storage disease) (Vd: bệnh von Gierke và bệnh Werner).
-Suy giáp.
-Suy thận.
-Hội chứng thận hư.
-Tác mật.
-Xơ gan do mật (biliary cirrhosis), bệnh lý tế bào gan.
-Béo phì.
-Rối loạn chức năng tụy.
-Tiền sản giật.
-Có thai.
– Nghiện thuốc lá.
– U tân sinh tuyến tiền liệt và tụy.
Tăng nồng độ HDL cholesterol
Các nguyên nhân chính thường gặp là:
– Tăng alphalipoprotein máu,
– Hoạt động thể lực và tập thể dục đều đặn.
-Làm mất cân.
– Bệnh gan mạn tính.
Tăng nồng độ LDL cholesterol
Các nguyên nhân chinh thường gặp là:
– Tăng cholesterol máu có tỉnh gia đình (familial hypercholesterolemia).
– Hội chứng thận hư
-Bệnh lý gan.
-tắc mật.
-Suy thận mạn.
-Tăng lipid máu typ II và III.
-Đái tháo đường.
Giảm nồng độ cholesterol
Các nguyên nhân chính thường gặp là:
– Hội chứng suy giảm miễn dịch mắc phải (AIDS).
-Suy dinh dưỡng.
-Hội chứng giảm hấp thu (Vd: cắt đoạn ruột, viêm tuỵ mạn, bệnh Crohn).
-Khẩu phần dinh dưỡng nghèo cholesterol và acid béo bão hoà song lại giàu acid béo, không bão hoà.
-Cường giáp.
-Bệnh gan nặng gây suy tế bào gan.
-Điều trị bằng các thuốc làm giảm lipid máu.
-Không có bêta lipoprotein máu mang tính chất gia đình.
-Tăng alpha lipoprotein máu có tính gia đình (bệnh Tangier).
-Thiếu máu mạn, thiếu máu ác tính Biermer.
-Thiếu máu do tan máu.
-Nhiễm trùng nặng và sepsis.
-Tình trạng stress.
-Bệnh lý tăng sinh tủy (myeloproliferative diseases).
Giảm nồng độ HDL cholesterol
Các nguyên nhân chính thường gặp là:
– Bệnh ĐTĐ không được kiểm soát tốt,
– Bệnh lý tế bào gan.
-Suy thận mạn, hội chứng thận hư, hội chứng urê máu cao,
-Tắc mật.
– Không có betaliprotetin máu (abetalipoproteinemia).
-Tăng alpha lipoprotein máu có tính gia đình (bệnh Tangier).
-Thiếu hụt Apo A-I và Apo C-III.
Giảm nồng độ HDL cholesterol
Các nguyên nhân chính thường gặp là:
– Không có bêtalipoprotein máu (abetalipoproteinemia).
– Cường giáp.
-Bệnh Tangier.
-Giảm lipoprotein máu.
-Thiếu máu mạn tính,
-Bệnh lý tế bào gan.
-Thiếu hụt lecithin cholesterol acyltransferase.
-Thiếu hụt Apo C-II.
– Tăng lipid máu typ I.
Các yếu tố góp phần làm thay đổi kết quả xét nghiệm
-Các biến đổi nồng độ cholesterol máu liên quan với từng cá thể có thể tới 10%.
-Các biến đổi theo mùa gây giao động trong nồng độ cholesterol máu (tăng hơn 8% vào mùa đông so với mùa hè).
-Các biến đổi theo tư thế có thể gây giao động trong nồng độ cholesterol máu (giảm hơn 5% khi ở tư thế ngồi lấy máu và giảm hơn 10 – 15% khi ở tư thế nằm so với khi lấy máu ở tư thế đứng).
-Chỉ được tiến hành xét nghiệm trên mẫu bệnh phẩm bệnh nhân được yêu cầu nhịn ăn trước khi xét nghiệm.
-Các yếu tố khác có thể làm tăng nồng độ cholesterol máu bao gồm: hút thuốc lá, tuổi tác (nam > 45 tuổi; nữ > 55 tuổi), tăng HA (HA> 140/90 mmHg hoặc BN đang dùng thuốc điều trị tăng HA), tiền sử gia đình bị mắc bệnh tim sớm (premature heart disease), bệnh tim bị trước đó và đái tháo đường.
-Các thuốc có thể làm tăng nồng độ cholesterol máu là: Thuốc an thần kinh, thuốc chẹn bêta giao cảm, steroid gây tăng chuyển hóa (anabolic steroid), disulfiram, lanzoprazol, levodopa, lithium, thuốc ngừa thai uống, pergolid, phenobarbital, phenytoin, sulfonamid, testosteron, thuốc lợi tiểu nhóm thiazid, ticlopidin, venlafaxin, vitamin D và adrenalin.
-Các thuốc có thể làm giảm nồng độ cholesterol máu là: Thuốc ức chế men chuyển angiotensin, allopurinol, androgen, thuốc làm giảm cholesterol máu, erythromycin, estrogen, filgrastim, levothyroxin, metformin, phenytoin, prazosin, tomoxifen, terazosin.
-Nồng độ HDL cholesterol sẽ tăng lên khi sử dụng vừa phải rượu ethanol, estrogen và insulin.
-Nồng độ LDL cholesterol có thể tăng cao do sử dụng chế độ ăn chứa nhiều mỡ bão hòa và cholesterol, khi có thai hoặc dùng steroid.
-Nồng độ HDL cholesterol sẽ giảm đi ở người bị bỏ đói, bị stress hoặc gần đây bị bệnh lý cấp tính, hút thuốc lá, béo phì và lười hoạt động thể lực, dùng một số loại thuốc (Vd: steroid, lợi tiểu thiazid, thuốc chẹn bêta giao cảm), tăng triglycerid máu (> 19,2 mmol/L [> 1700 mg/dL]) và tăng nồng độ globulin miễn dịch huyết thanh.
-Nồng độ LDL cholesterol có thể bị giảm đi khi bệnh nhân có tình trạng stress cấp, bị bệnh lý cấp tính gần đây và dùng estrogen.
Lợi ích của xét nghiệm định lượng cholesterol
1.Phát hiện và đánh giá các BN có nguy cơ bị vữa xơ động mạch, giúp quyết định các lựa chọn điều trị và để theo dõi hiệu quả của điều trị.
2.Đánh giá mức độ nặng của một bệnh lý gan.
3.Điều chỉnh hội chứng giảm hấp thu.
4.Chẩn đoán, phân loại và theo dõi BN tăng lipid máu: Gia tăng | mạnh nồng độ cholesterol máu >8,25 mmol/L (3,2 g/L) khẳng định có tình trạng tăng lipoprotein máu và cho phép phân loại khi phối hợp với định lượng nồng độ triglyerid máu. Khi nồng độ triglycerid bình thường, có nghĩa là BN bị tăng cholesterol máu đơn thuần do tăng gánh LDL cholesterol; Khi nồng độ triglycerid tăng vừa, có nghĩa là BN bị tăng lipid máu hỗn hợp: Khi nồng độ triglycerid tăng gấp 2-3 lần hơn cholesterol, có nghĩa là BN bị tăng triglycerid máu nội sinh do tăng lipoprotein tỷ trọng rất thấp (VLDL).
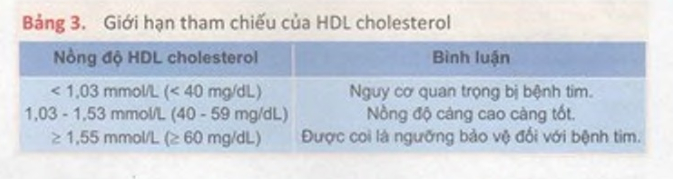
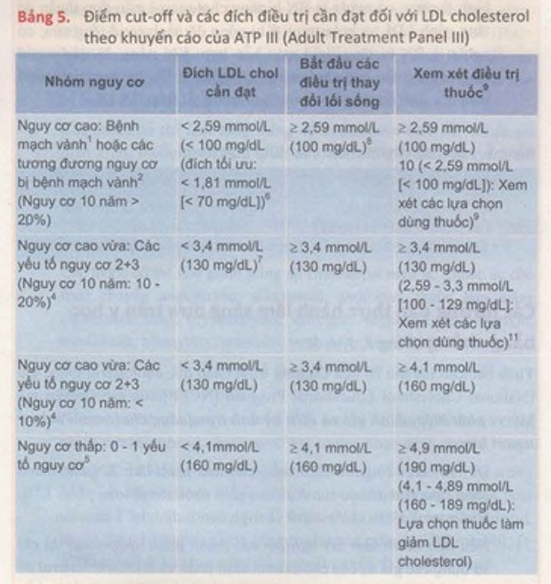
Các hướng dẫn thực hành lâm sàng dựa trên y học bằng chứng (Bảng 2, 3, 4, 5)
Theo báo cáo lần thứ III của Chương trình Giáo dục cholesterol Quốc gia (National Cholesterol Educational Program [NCEP] của các chuyên gia Mỹ về phát hiện, đánh giá và điều trị tình trạng tăng cholesterol máu ở người lớn:
-Đối với tất cả người > 20 tuổi, cần tiến hành làm XN các thành phần lipoprotein máu lúc đói (bao gồm cholesterol toàn phần, LDL cholesterol, HDL cholesterol và triglycerid) định kỳ 5 năm/lần.
-Nếu tiến hành làm xét nghiệm các thành phần lipoprotein thì chỉ sử dụng các giá trị của cholesterol toàn phần và HDL cholesterol để đánh giá. Trong trường hợp này, nếu nồng độ cholesterol toàn phần > 200 mg/dL ( 5,2 mmol/L) hay HDL cholesterol < 40 mg/dL (<1 mmol/L) cần tiến hành theo dõi định kỳ các thành phần lipoprotein máu để xử trí thích hợp.
1. Bệnh mạch vành (coronary heart disease) bao gồm: Tiền sử bị nhồi máu cơ tim, cơn đau thắt ngực không ổn định, cơn đau thắt ngực ổn định, tiến hành các thủ thuật can thiệp trên động mạch vành (nong mạch vành hoặc phẫu thuật cầu nối vành), hoặc có bằng chứng bị thiếu máu cục bộ cơ tim có ý nghĩa lâm sàng.
2. Các tương đương nguy cơ bị động mạch vành bao gồm: Biểu hiện lâm sàng của các dạng không thuộc động mạch vành của bệnh vữa xơ động mạch (bệnh động mạch ngoại biên, phình động mạch chủ bụng, và bệnh động mạch cảnh [các cơn thiếu máu não cục bộ thoáng qua nguồn gốc động mạch cảnh hoặc do tắc nghẽn > 80% động mạch cảnh]), ĐTĐ, và 2+ các yếu tố nguy cơ với nguy cơ 10 năm bị bệnh động mạch vành nặng > 20%,
3. Các yếu tố nguy cơ bao gồm: Hút thuốc lá, tăng HA (HA >140 90 mmHg hoặc đang dùng thuốc điều trị tăng HA), nồng độ HDL cholesterol thấp (< 1,03 mmol [40 mg/dL]), tiền sử gia đình bị bệnh mạch vành sớm (prenature CHD) (được gọi là bị bệnh động mạch vành sớm khi bệnh động mạch vành xảy ra ở nam thuộc thế hệ thứ nhất < 55 tuổi; bệnh động mạch vành xảy ra ở nữ thuộc thể hệ thứ nhất < 65 tuổi) và tuổi (nam 2 45 tuổi; nữ > 55 tuổi).
4. Tính toán nguy cơ trong 10 năm bằng máy điện toán có sẵn để sử dụng khi truy cập vào địa chỉ www.thibi.nih.gov.guidelines cholesterol
5. Gần như tất cả các đối tượng có từ 0-1 yếu tố nguy cơ sẽ có nguy cơ trong 10 năm 10%; và đánh giá nguy cơ 10 năm ở các đối tượng có từ 0 đến 1 yếu tố nguy cơ vi vậy là không cần thiết.
6. Nguy cơ rất cao sẽ hưởng tới lựa chọn địch nồng độ LDL cholesterol cần đạt là <1,8 mmol/L (70 mg/dL), và ở các bệnh nhân có tăng cao triglycerid máu, và nồng độ cholesterol không phải HDL < 2,57 mmol/L (100 mg/dL).
7.Đích LDL cholesterol cần đạt được chọn là <2,57 mmol/L (100 mg/dL).
8.. Tất cả các cá nhân có nguy cơ cao hoặc nguy cơ cao vừa là đối tượng có các yếu tố nguy cơ liên quan với lối sống (Vd: béo phì, không hoạt động thể lực, tăng triglycerid, nồng độ HDL cholesterol thấp, hoặc hội chứng chuyển hóa) sẽ là ứng viên để áp dụng các điều trị thay đổi lối sống nhằm để làm biến đổi các yếu tố nguy cơ này bất kể mứe LDL cholesterol là bao nhiêu,
9.Khi áp dụng điều trị thuốc làm giảm LDL cholesterol, một điều được khuyên áp dụng cho bệnh nhân mức tích cực của điều trị phải đạt được việc làm giảm nồng độ LDL cholesterol ít nhất là 30-40%.
10. Nếu nồng độ LDL cholesterol nền <2,57 mmol/L (<100 mg/dL), tiến hành dùng một thuốc làm giảm LDL chol là một lựa chọn điều trị dựa trên cơ sở kết quả của các thử nghiệm lâm sằng hiện có. Nếu một đối tượng có nguy cơ cao có nồng đột triglycerid cao hoặc HDL cholesterol thấp, kết hợp một fibrat hoặc acid nicotinic với thuốc làm giảm LDL cholesterol có thể được xem xét áp dụng.
11. Đối với các đối tượng có nguy cơ cao vừa, khi nồng độ LDL cholesterol trong khoảng 2,57-3,31 mmol/L (100-129 mg/dL), vào lúc khởi điểm hoặc khi tiến hành điều trị thay đổi lối sống, bắt đầu dùng thuốc làm giảm LDL. cholesterol để đạt được nồng độ LDL cholesterol <2,57 mmol/L (100 mg/dL) là lựa chọn điều trị được áp dụng dựa trên cơ sở kết quả các thử nghiệm lâm sảng hiện có.
Các cảnh báo lâm sàng
1. Nếu kết quả xét nghiệm nồng độ cholesterol máu > 5,2 mmol/L (> 200 mg/dL), cần tiến hành chương trình giáo dục bệnh tật cho BN:
-Giảm cung cấp mở bão hòa và cholesterol trong chế độ ăn.
-Tăng hoạt động thể lực, Kiểm soát cân nặng.
2.Tùy theo nồng độ của các lipoprotein khác và mức độ tăng cholesterol máu, có thể bắt đầu điều trị cho BN bằng các thuốc làm giảm cholesterol máu, phối hợp cùng với các biện pháp thay đổi lối sống của người bệnh.
3.Bilan đánh giá rối loạn lipid máu thường không tiến hành đo trực tiếp nồng độ LDL mà chỉ ước tính nồng độ này bằng cách sử dụng phương trình Friedewald:
Lưu ý:
Công thức tính toán này chỉ có giá trị chính xác khi tiến hành xét nghiệm trên mẫu bệnh phẩm bệnh nhân nhịn ăn và nồng độ triglycerid máu phải <4,5 mmol/L (<400 mg/dL).
Cần tiến hành định lượng trực tiếp LDL cholesterol khi có tăng nồng độ triglycerid máu.
Nguồn: “Các xét nghiệm thường quy áp dụng trong thực hành lâm sàng” – do PGS.TS Nguyễn Đạt Anh và Dược sĩ chuyên khoa II Nguyễn Thị Hương biên soạn
Xem tất cả xét nghiệm tại: http://ykhoa.org/category/khoa-hoc/khoa-hoc-can-lam-sang/xet-nghiem/
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.