Giới thiệu
Mục đích của bài viết này là trình bày những kiến thức hiện tại về các bất thường lâm sàng và chuyển hóa chính có thể quan sát thấy ở trẻ em bị suy giáp cận lâm sàng (SH) trong thời gian dài và không được điều trị và bàn luận những quan điểm gần đây nhất về sự tiến triển tự nhiên của chức năng tuyến giáp trong các trường hợp mắc bệnh vô căn hoặc suy giáp cận lâm sàng liên quan đến viêm tuyến giáp của Hashimoto. Trên cơ sở các nhận xét sơ bộ này, các hướng dẫn cần thiết để quản lý trẻ em suy giáp cận lâm sàng phù hợp cũng được đề xuất.
Tổng quan
Suy giáp cận lâm sàng (SH) là một tình trạng đặc trưng bởi nồng độ TSH huyết thanh cao hơn giới hạn trên của khoảng tham chiếu và sự hiện diện của nồng độ FT4 bình thường [2].
Ở người lớn, suy giáp cận lâm sàng là một rối loạn tương đối phổ biến, có thể gặp trong 4–20% trường hợp và có xu hướng tiến triển thành suy giáp quá mức [3]. Hơn nữa, nó thường liên quan đến các tác dụng phụ quan trọng, chẳng hạn như kháng insulin [4], rối loạn lipid máu [5], rối loạn chức năng tâm trương và nội mô [3, 6], bệnh mạch vành và suy tim [7–10]. Do đó, điều trị thay thế bằng L-T4 thường được khuyến cáo cho bệnh nhân người lớn có nồng độ TSH trong huyết thanh> 10 m IU / l hoặc TSH <10 m IU / l và các triệu chứng gợi ý suy tuyến giáp [11, 12].
Ngược lại, ở trẻ em, suy giáp cận lâm sàng dường như ít phổ biến hơn, với tỷ lệ đã được báo cáo là khoảng 1,7% [13]. Hơn nữa, một số nghiên cứu nhi khoa cho thấy rằng suy giáp cận lâm sàng là một tình trạng lành tính và có thể hồi phục, với nguy cơ tiến triển thành suy giáp quá mức là không đáng kể [14] và mối liên quan vẫn còn gây tranh cãi với các kết quả xấu cho sức khỏe [15]. Do đó, lợi ích của điều trị L-T4 ở trẻ em chỉ rõ ràng đối với suy giáp cận lâm sàng mức độ nặng, trong khi chúng không chắc chắn có lợi đối với mức độ nhẹ [15]. Mặc dù các phát hiện hiện có không đủ để khuyến nghị điều trị thay thế cho tất cả trẻ em mắc suy giáp cận lâm sàng nhẹ và không có triệu chứng, nhưng các tài liệu hiện tại nhấn mạnh việc cần thiết để đánh giá các bất thường, nó có thể liên quan đến sự gia tăng của nồng độ TSH huyết thanh [15 ].
Bài này nhằm mục đích xem xét các kiến thức hiện tại về các bất thường lâm sàng và chuyển hóa chính có thể được quan sát thấy ở trẻ em mắc suy giáp cận lâm sàng trong thời gian dài và không được điều trị và làm sáng tỏ thêm về những ưu điểm của phương pháp quản lý và điều trị riêng ở trẻ mắc suy giáp cận lâm sàng.
Kết quả nhận thức
Hormone tuyến giáp (TH) đóng một vai trò quan trọng trong việc điều hòa sự tăng trưởng và chức năng của não. Trên thực tế, trẻ sơ sinh và trẻ nhũ nhi bị suy giáp không được điều trị sẽ có nguy cơ bị chậm phát triển trí tuệ vĩnh viễn. Hơn nữa, ngay cả trẻ em trên ba tuổi mới khởi phát suy giáp cũng có nguy cơ bị suy giảm nhận thức tinh tế, mặc dù sự phát triển não phụ thuộc vào hormon tuyến giáp đã hoàn thiện ở độ tuổi đó.
Theo kết quả của một số nghiên cứu cắt ngang nhằm đánh giá ảnh hưởng của suy giáp cận lâm sàng đối với chức năng nhận thức, các tác động tiêu cực nhỏ chỉ có thể quan sát thấy ở trẻ suy giáp cận lâm sàng liên quan đến mức độ tập trung [16, 17], trong khi hiệu suất nhận thức đã được báo cáo hoàn toàn bình thường ở những trẻ này [13, 16, 17].
Theo kết quả của nghiên cứu tiến cứu và bệnh chứng duy nhất về chủ đề này, dường như không có sự khác biệt nào trong lời nói, điểm số IQ , kết quả hoạt động giữa trẻ suy giáp cận lâm sàng và nhóm đối chứng phù hợp với tình trạng kinh tế xã hội [18]. Hơn nữa, không có mối quan hệ nào được phát hiện giữa điểm IQ và mức độ nghiêm trọng hoặc thời gian mắc suy giáp cận lâm sàng,và cũng không thấy sự khác biệt đáng kể giữa trẻ suy giáp cận lâm sàng và nhóm chứng, ngay cả khi đánh giá tâm lý và hành vi [18].
Do đó, trên cơ sở các tài liệu hiện hành về vấn đề này, suy giáp cận lâm sàng không ảnh hưởng tiêu cực đến chức năng nhận thức, ít nhất là trong thời thơ ấu. Suy luận này cũng được hỗ trợ bởi kết quả của nghiên cứu nhỏ và ngắn hạn của Aijaz et al. [16], theo đó điều trị L-T4 dường như không thể cải thiện các vấn đề tập trung đã được tìm thấy ở trẻ em bị SH không được điều trị.
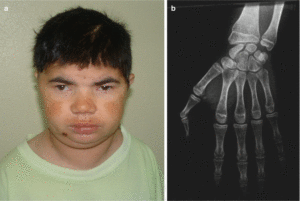
Tăng trưởng tuyến tính
Hormone tuyến giáp đóng góp một phần quan trọng trong việc điều hòa sự tăng trưởng và trưởng thành của xương; do đó, thấp lùn và chậm phát triển tuổi xương được coi là hai biểu hiện phổ biến của suy giáp quá mức không được điều trị.
Không thấy có sự suy giảm về tăng trưởng và trưởng thành xương ở trẻ mắc suy giáp cận lâm sàng mức độ nhẹ. Thực tế, chiều cao, tốc độ tăng trưởng và sự trưởng thành xương ở 36 trẻ mắc suy giáp cận lâm sàng trong thời gian dài được cho là bình thường và không khác biệt với nhóm đối chứng cùng tuổi [18]. Hơn nữa, ghi nhận không có sự thay đổi về tốc độ tăng chiều cao trong một nhóm lớn trẻ em mắc suy giáp cận lâm sàng vô căn và mức độ nhẹ đã được theo dõi trong hai năm [19].
Cuối cùng, từ phân tích các nghiên cứu hiện tại về tác hậu quả của suy giáp cận lâm sàng, có thể lập luận rằng sự giảm tăng trưởng chỉ xảy ra ở trẻ suy giáp cận lâm sàng có giảm chức năng tuyến giáp rất nặng (TSH> 50 m IU / l và mức T4 ở mức thấp hơn giới hạn của phạm vi tham chiếu), trong khi đó không phát hiện được tác động tiêu cực đến tốc độ tăng trưởng ở trẻ mắc suy giáp cận lâm sàng mức độ nhẹ [15].
Tình trạng xương
Người ta đồng ý rằng tình trạng tuyến giáp, cũng như các yếu tố di truyền, dân tộc, dinh dưỡng và lối sống, có thể ảnh hưởng đáng kể đến cân bằng nội môi chất khoáng của xương. Trong khi cường giáp làm tăng chu chuyển xương và có nguy cơ loãng xương [20],thì suy giáp lại làm giảm chu chuyển xương, do đó có lợi cho việc tăng khối lượng xương và khoáng hóa [21]. Tuy nhiên, các nghiên cứu trên quần thể người lớn đã ghi nhận nguy cơ gãy xương gia tăng ở cả bệnh nhân cường giáp và những người bị suy giáp quá mức [22, 23].
Theo hiểu biết của chúng tôi, chỉ có duy nhất một nghiên cứu điều tra tình trạng khoáng xương ở trẻ mắc suy giáp cận lâm sàng. Trên cơ sở kết quả nghiên cứu này, các tác giả kết luận rằng độ chắc khỏe của xương, được đánh giá cả ở cột sống thắt lưng và ở mu bàn tay, không bị suy giảm ở trẻ em và thanh thiếu niên mắc suy giáp cận lâm sàng không điều trị[24]. Suy luận này sau đó đã được làm nổi bật bởi Salerno và cộng sự. trong một tổng quan gần đây nhằm phân tích các yếu tố nguy cơ chuyển hóa và lâm sàng liên quan đến suy giáp cận lâm sàng trong thời thơ ấu [15].
Béo phì
Ai cũng biết rằng hình ảnh sinh hóa của việc tăng TSH đơn độc có thể được quan sát thấy ở khoảng 10–23% trẻ em béo phì [25], một tỷ lệ tương đối cao hơn rõ rệt so với tỷ lệ thường được báo cáo trong dân số trẻ em nói chung, tức là 1,7% [13] .
Các cơ chế sinh lý bệnh có thể gây ra mối quan hệ như vậy giữa suy giáp cận lâm sàng và béo phì ở trẻ em cho đến nay vẫn chưa được làm rõ. Tuy nhiên, người ta thấy rằng chức năng tuyến giáp thường có thể bình thường hóa sau khi giảm cân [25]. Do đó, người ta thường cho rằng suy giáp cận lâm sàng là hệ quả của việc tăng cân chứ không phải là nguyên nhân [15].
Tuy nhiên, cần phải nhấn mạnh rằng mối liên quan giữa suy giáp cận lâm sàng và béo phì có thể đóng một vai trò quan trọng trong việc tăng nguy cơ mắc hội chứng chuyển hóa. Thật vậy, cả chu vi vòng eo và tỷ lệ vòng eo trên chiều cao đều được báo cáo là cao hơn ở trẻ béo phì mắc suy giáp cận lâm sàng mức độ nhẹ so với các trẻ béo phì và tương quan với nồng độ TSH trong huyết thanh [26, 27].
Chức năng tim mạch
Suy giáp cận lâm sàng trong thời thơ ấu đã được báo cáo là tăng nguy cơ tăng huyết áp, nguy cơ này được nhận thấy rằng ở nhóm suy giáp cận lâm sàng ở trẻ em có tỷ lệ cao hơn đáng kể so với nhóm chứng bình giáp [28, 29]. Tuy nhiên, những phát hiện này sau đó không được các tác giả khác xác nhận [26].
Ở bệnh nhân người lớn, suy giáp cận lâm sàng được báo cáo là có thể làm giảm cả dòng giãn mạch trung gian và độ dày lớp nội trung mạc [6, 30]. Ngược lại, nghiên cứu tiến cứu và bệnh chứng duy nhất về ảnh hưởng của suy giáp cận lâm sàng đối với chức năng mạch máu ở trẻ em đã không chứng minh được bất kỳ sự thay đổi đáng kể nào về dòng giãn mạch trung gian và độ dày lớp nội trung mạc trong số 39 trẻ mắc suy giáp cận lâm sàng vô căn nhẹ nhưng kéo dài[31]. Cần phải nhấn mạnh rằng những đứa trẻ mắc suy giáp cận lâm sàng khi so sánh với 39 trẻ đối chứng bình giáp, khi mới bắt đầu đã tăng nồng độ dimethylarginine không đối xứng, một amino axit có thể được coi là dấu hiệu sớm của rối loạn chức năng nội mô [31]. Nồng độ trong huyết thanh của amino axit này sau đó được phát hiện là bình thường hóa sau 2 năm điều trị bằng L-T4, do đó cho thấy rằng suy giáp cận lâm sàng mức độ nhẹ và không được điều trị có thể liên quan đến những thay đổi sớm trong cấu trúc tiền xơ vữa [31]. Trên thực tế, mặc dù những đứa trẻ suy giáp cận lâm sàng bao gồm trong nghiên cứu đó không biểu hiện một bức tranh sinh hóa về rối loạn lipid máu quá mức, nhưng lại nhận thấy những thay đổi nhỏ về HDL-cholesterol (C) và tỷ lệ triglyceride / HDL-C có xu hướng có tác động lớn đến sự khởi đầu của một quá trình xơ vữa động mạch. Đáng chú ý là những thay đổi này đã giảm dần trong khi điều trị L-T4 [31].
Các bất thường tiền tiết tương tự cũng đã được báo cáo trước đây bởi các tác giả khác, họ đã nghiên cứu mối quan hệ giữa suy giáp cận lâm sàng và các yếu tố nguy cơ tim mạch bằng thiết kế nghiên cứu cắt ngang. Ngoài ra, kết quả của những nghiên cứu này cho thấy TSH có thể liên quan đến việc điều chỉnh cả lipid và huyết áp, không phụ thuộc vào hoạt động của hormon giáp [26, 32].
Cũng có thể giả định rằng các bất thường về tiền tiết đã được ghi nhận ở trẻ em suy giáp cận lâm sàng có thể được cho là do sự hiện diện của các yếu tố gây nhiễu, chẳng hạn như béo phì và viêm nhiễm. Tuy nhiên, một phân tích đa biến, nhằm xác định các yếu tố quyết định chính của sự thay đổi tiền tiết ở trẻ em suy giáp cận lâm sàng, cho thấy rằng yếu tố độc lập nhất liên quan đến nguy cơ tim mạch là thời gian của suy giáp cận lâm sàng [26]. Trên cơ sở của phát hiện này, người ta lập luận rằng suy giáp cận lâm sàng lâu ngày không được điều trị có thể đóng một vai trò trực tiếp đối với những thay đổi sớm của mảng xơ vữa động mạch, không qua gián tiếp là mỡ nội tạng hoặc các yếu tố gây nhiễu khác [26].
Diễn tiến tự nhiên của suy giáp cận lâm sàng
Yếu tố quan trọng nhất có thể ảnh hưởng đến diễn tiến tự nhiên của suy giáp cận lâm sàng là căn nguyên của nó: vô căn hoặc thứ phát sau viêm tuyến giáp Hashimoto.
Ở trẻ em không có rối loạn tuyến giáp trước đó, diễn tiến tự nhiên được đặc trưng bởi các xét nghiệm chức năng tuyến giáp là bình thường trong phần lớn các trường hợp [33]. Do đó, suy giáp cận lâm sàng vô căn có thể được coi là một quá trình tự giới hạn và hồi phục, với nguy cơ tiến triển thành suy giáp quá mức là thấp [34, 35]. Tình trạng tuyến giáp xấu đi theo thời gian có thể được dự đoán, tại thời điểm chẩn đoán suy giáp cận lâm sàng, trong các trường hợp có bệnh không dung nạp gluten và những người có biểu hiện ban đầu của bệnh bướu cổ và tăng tự kháng thể thyroglobulin [36]. Tuy nhiên, mức TSH cơ bản có lẽ là yếu tố dự báo mạnh mẽ nhất về tiến triển của suy giáp cận lâm sàng theo thời gian [37, 38].
Ở trẻ mắc suy giáp cận lâm sàng vô căn có nguy cơ xấu đi tình trạng tuyến giáp theo thời gian là rất thấp và xác suất bình thường TSH tự phát cao và có diễn biến theo chiều dọc rất khác ở trẻ mắc suy giáp cận lâm sàng liên quan đến viêm tuyến giáp Hashimoto [33, 39, 40]. Hơn nữa, trẻ em mắc bệnh suy giáp cận lâm sàng liên quan đến viêm tuyến giáp Hashimot được phát hiện có nhiều nguy cơ phát triển bệnh lý phì đại tuyến giáp trong suốt quá trình theo dõi [39], và có thể hồi phục thành công với liệu pháp L-t4.
Nhìn chung, trên cơ sở kết quả của những nghiên cứu tiến cứu này, có thể suy ra rằng viêm tuyến giáp Hashimoto có thể gây ra tác động tiêu cực đến sự tiến triển lâu dài của suy giáp cận lâm sàng, bất kể các yếu tố nguy cơ đồng thời khác [ 39]. Tác động tiêu cực như vậy có thể ngày càng trầm trọng hơn khi cùng tồn tại với hội chứng Turner (TS) hoặc hội chứng Down (DS) [33], tức là hai bệnh nhiễm sắc thể tương đối phổ biến được biết là có liên quan đến tăng nguy cơ viêm tuyến giáp Hashimoto [41]. Đáng chú ý là, ở một tỷ lệ đáng kể trẻ có hội chứng Dowm (DS) mắc suy giáp cận lâm sàng có liên quan đến viêm tuyến giáp Hashimoto, suy giáp cận lâm sàng có thể tiến triển theo thời gian thành cường giáp [33], một dạng biến dạng có thể quan sát thấy, hiếm hơn xảy ra ở ngay cả trẻ không có nhiễm sắc thể [42].
Điều trị hay không điều trị?
Câu hỏi về việc liệu những người bị suy giáp cận lâm sàng có nên được điều trị hay không vẫn còn gây tranh cãi, do thiếu các nghiên cứu bệnh chứng ghi nhận những lợi ích đáng kể của điều trị L-T4 đối với các triệu chứng suy giáp, chất lượng cuộc sống, chức năng tim mạch và các bất thường về chuyển hóa [43]. Tuy nhiên, cần phải làm rõ rằng quyết định phải làm gì đối với những bệnh nhân này trước hết phải dựa trên tuổi của bệnh nhân. Trên thực tế, về tổng thể, việc điều trị hợp lý hơn đối với những bệnh nhân trưởng thành mắc bệnh suy giáp cận lâm sàng, những người mà có xu hướng xấu đi tình trạng tuyến giáp của họ theo thời gian. Ngược lại, nguy cơ tiến triển từ suy giáp cận lâm sàng thành suy giáp quá mức ở trẻ em và thanh thiếu niên thấp hơn rõ rệt. Hơn nữa, các biến chứng tim mạch và chuyển hóa đã được báo cáo có biểu hiện lâm sàng nghiêm trọng hơn ở người lớn hơn là ở trẻ em [6, 30, 31].
Các khía cạnh khác phải được đánh giá, khi bác sĩ nội tiết xem xét cơ hội bắt đầu điều trị L-T4 ở bệnh nhân suy giáp cận lâm sàng , liên quan đến mức độ nghiêm trọng của rối loạn chức năng tuyến giáp. Trên thực tế, tại nhiều trung tâm nhi khoa, việc điều trị được bắt đầu cho những trường hợp tăng kéo dài> 10 mIU / L hoặc nồng độ TSH tăng dần trong huyết thanh [44].
Cuối cùng, phải xem suy giáp cận lâm sàng là vô căn hay liên quan đến viêm tuyến giáp Hashimoto. Trên thực tế, nguy cơ suy giảm tình trạng tuyến giáp theo thời gian cao hơn rõ rệt ở những trẻ có đồng thời hội chứng Down (DS) hoặc hội chứng Turner (TS) và do đó cần phải theo dõi chặt chẽ chức năng tuyến giáp ở những trẻ này. Ngược lại, ở những trẻ không có rối loạn cơ bản về tuyến giáp, không mắc các bệnh tự miễn liên quan, cũng như bệnh lý nhiễm sắc thể, nguy cơ tình trạng tuyến giáp xấu đi là không cao và giả thuyết về phương pháp điều trị chỉ nên được xem xét trong các trường hợp lâm sàng có suy giáp có các triệu chứng, hoặc tuyến giáp lớn, hoặc nồng độ TSH huyết thanh rất cao khi nhập viện [36]. Trên thực tế, ở những bệnh nhân mắc suy giáp cận lâm sàng vô căn, bằng chứng về lợi ích của việc bổ sung L-T4 là rất hạn chế [44]. Nghiên cứu duy nhất so sánh tác dụng của điều trị so với không điều trị ở trẻ em mắc bệnh SH vô căn dường như cho thấy liệu pháp L-T4 không thể thay đổi kết quả sau điều trị của tình trạng tăng TSH đơn độc và không ngăn ngừa được nguy cơ tăng TSH sau khi ngừng điều trị [38] .
Kết luận
Suy giáp cận lâm sàng ở trẻ em và thanh thiếu niên có thể không phải lúc nào cũng không có triệu chứng. Trong một số ít trường hợp mắc suy giáp cận lâm sàng trong thời gian dài, các bất thường về tim mạch và thay đổi chuyển hóa tiền tiết có thể được quan sát thấy thường xuyên, đặc biệt ở những bệnh nhân có liên quan đến béo phì. Nguy cơ của các biến chứng này cần được xem xét khi đưa ra quyết định về việc quản lý suy giáp cận lâm sàng. Cũng cần xem xét suy giáp cận lâm sàng là vô căn hay liên quan đến viêm tuyến giáp Hashimoto. Hơn nữa, nên xem xét mối liên quan với các yếu tố khác, những yếu tố được biết là có tác động tiêu cực đến sự tiến triển lâu dài của rối loạn này.
Tham khảo
- Van Vliet G, Deladoëy J. Interpreting minor variations in thyroid function or Echostructure: Treating Patients, Not Numbers or Images. Pediatr Clin North Am. 2015;62(4):929–942. doi: 10.1016/j.pcl.2015.04.008. [PubMed] [CrossRef] [Google Scholar]
- Biondi B, Cooper DS. The clinical significance of subclinical thyroid dysfunction. Endocr Rev. 2008;29(1):76–131. doi: 10.1210/er.2006-0043. [PubMed] [CrossRef] [Google Scholar]
- Cooper DS, Biondi B. Subclinical thyroid disease. Lancet. 2012;379(9821):1142–1154. doi: 10.1016/S0140-6736(11)60276-6. [PubMed] [CrossRef] [Google Scholar]
- Maratou E, Hadjidakis DJ, Kollias A, Tsegka K, Peppa M, Alevizaki M, et al. Studies of insulin resistance in patients with clinical and subclinical hypothyroidism. Eur J Endocrinol. 2009;160(5):785–790. doi: 10.1530/EJE-08-0797. [PubMed] [CrossRef] [Google Scholar]
- Duntas LH, Wartofsky L. Cardiovascular risk and subclinical hypothyroidism: focus on lipids and new emerging risk factors. What is the evidence? Thyroid. 2007;17(11):1075–1084. doi: 10.1089/thy.2007.0116. [PubMed] [CrossRef] [Google Scholar]
- Gao N, Zhang W, Zhang YZ, Yang Q, Chen SH. Carotid intima-media thickness in patients with subclinical hypothyroidism: a meta-analysis. Atherosclerosis. 2013;227(1):18–25. doi: 10.1016/j.atherosclerosis.2012.10.070. [PubMed] [CrossRef] [Google Scholar]
- Razvi S, Weaver JU, Vanderpump MP, Pearce SH. The incidence of ischemic heart disease and mortality in people with subclinical hypothyroidism: reanalysis of the Whickham Survey cohort. J Clin Endocrinol Metab. 2010;95(4):1734–1740. doi: 10.1210/jc.2009-1749. [PubMed] [CrossRef] [Google Scholar]
- Rodondi N, den Elzen WP, Bauer DC, Cappola AR, Razvi S, Walsh JP, et al. Thyroid Studies Collaboration. Subclinical hypothyroidism and the risk of coronary heart disease and mortality. JAMA. 2010;304(12):1365–1374. doi: 10.1001/jama.2010.1361. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Gencer B, Collet TH, Virgini V, Bauer DC, Gussekloo J, Cappola AR, et al. Thyroid studies collaboration Subclinical thyroid dysfunction and the risk of heart failure events: an individual participant data analysis from 6 prospective cohorts. Circulation. 2012;126(9):1040–1049. doi: 10.1161/CIRCULATIONAHA.112.096024. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Chaker L, Baumgartner C, den Elzen WP, Ikram MA, Blum MR, Collet TH, et al. Subclinical Hypothyroidism and the Risk of Stroke Events and Fatal Stroke: An Individual Participant Data Analysis. J Clin Endocrinol Metab. 2015;100(6):2181–2191. doi: 10.1210/jc.2015-1438. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Garber JR, Cobin RH, Gharib H, Hennessey JV, Klein I, Mechanick JI, et al. Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association. Thyroid. 2012;22(12):1200–1235. doi: 10.1089/thy.2012.0205. [PubMed] [CrossRef] [Google Scholar]
- Pearce SH, Brabant G, Duntas LH, Monzani F, Peeters RP, Razvi S, et al. ETA guideline: Management of Subclinical Hypothyroidism. Eur Thyroid J. 2013;2(4):215–228. doi: 10.1159/000356507. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Wu T, Flowers JW, Tudiver F, Wilson JL, Punyasavatsut N. Subclinical thyroid disorders and cognitive performance among adolescents in the United States. BMC Pediatr. 2006;6:12. doi: 10.1186/1471-2431-6-12. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Monzani A, Prodam F, Rapa A, Moia S, Agarla V, Bellone S, et al. Endocrine disorders in childhood and adolescence. Natural history of subclinical hypothyroidism in children and adolescents and potential effects of replacement therapy: a review. Eur J Endocrinol. 2012;168(1):R1–R11. doi: 10.1530/EJE-12-0656. [PubMed] [CrossRef] [Google Scholar]
- Salerno M, Capalbo D, Cerbone M, De Luca F. Subclinical hypothyroidism in childhood – current knowledge and open issues. Nat Rev Endocrinol. 2016;12(12):734–746. doi: 10.1038/nrendo.2016.100. [PubMed] [CrossRef] [Google Scholar]
- Aijaz NJ, Flaherty EM, Preston T, Bracken SS, Lane AH, Wilson TA. Neurocognitive function in children with compensated hypothyroidism: lack of short term effects on or off thyroxin. BMC Endocr Disord. 2006;6:2. doi: 10.1186/1472-6823-6-2. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Ergür AT, Taner Y, Ata E, Melek E, Bakar EE, Sancak T. Neurocognitive functions in children and adolescents with subclinical hypothyroidism. J Clin Res Pediatr Endocrinol. 2012;4(1):21–24. doi: 10.4274/Jcrpe.497. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Cerbone M, Bravaccio C, Capalbo D, Polizzi M, Wasniewska M, Cioffi D, et al. Linear growth and intellectual outcome in children with long-term idiopathic subclinical hypothyroidism. Eur J Endocrinol. 2011;164(4):591–597. doi: 10.1530/EJE-10-0979. [PubMed] [CrossRef] [Google Scholar]
- Wasniewska M, Salerno M, Cassio A, Corrias A, Aversa T, Zirilli G, et al. Prospective evaluation of the natural course of idiopathic subclinical hypothyroidism in childhood and adolescence. Eur J Endocrinol. 2009;160(3):417–421. doi: 10.1530/EJE-08-0625. [PubMed] [CrossRef] [Google Scholar]
- Murphy E, Glüer CC, Reid DM, Felsenberg D, Roux C, Eastell R, et al. Thyroid function within the upper normal range is associated with reduced bone mineral density and an increased risk of nonvertebral fractures in healthy euthyroid postmenopausal women. J Clin Endocrinol Metab. 2010;95(7):3173–3181. doi: 10.1210/jc.2009-2630. [PubMed] [CrossRef] [Google Scholar]
- Eriksen EF, Mosekilde L, Melsen F. Kinetics of trabecular bone resorption and formation in hypothyroidism: evidence for a positive balance per remodeling cycle. Bone. 1986;7(2):101–108. doi: 10.1016/8756-3282(86)90681-2. [PubMed] [CrossRef] [Google Scholar]
- Vestergaard P, Mosekilde L. Fractures in patients with hyperthyroidism and hypothyroidism: a nationwide follow-up study in 16,249 patients. Thyroid. 2002;12(5):411–419. doi: 10.1089/105072502760043503. [PubMed] [CrossRef] [Google Scholar]
- Vestergaard P, Rejnmark L, Mosekilde L. Influence of hyper- and hypothyroidism, and the effects of treatment with antithyroid drugs and levothyroxine on fracture risk. Calcif Tissue Int. 2005;77(3):139–144. doi: 10.1007/s00223-005-0068-x. [PubMed] [CrossRef] [Google Scholar]
- Di Mase R, Cerbone M, Improda N, Esposito A, Capalbo D, Mainolfi C, et al. Bone health in children with long-term idiopathic subclinical hypothyroidism. Ital J Pediatr. 2012;38:56. doi: 10.1186/1824-7288-38-56. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Reinehr T. Thyroid function in the nutritionally obese child and adolescent. Curr Opin Pediatr. 2011;23(4):415–420. doi: 10.1097/MOP.0b013e328344c393. [PubMed] [CrossRef] [Google Scholar]
- Cerbone M, Capalbo D, Wasniewska M, Mattace Raso G, Alfano S, Meli R, et al. Cardiovascular risk factors in children with long-standing untreated idiopathic subclinical hypothyroidism. J Clin Endocrinol Metab. 2014;99(8):2697–2703. doi: 10.1210/jc.2014-1761. [PubMed] [CrossRef] [Google Scholar]
- Zhang J, Jiang R, Li L, Li P, Li X, Wang Z, et al. Serum thyrotropin is positively correlated with the metabolic syndrome components of obesity and dyslipidemia in chinese adolescents. Int J Endocrinol. 2014;2014:289503. [PMC free article] [PubMed] [Google Scholar]
- Chen H, Xi Q, Zhang H, Song B, Liu X, Mao X, et al. Investigation of thyroid function and blood pressure in school-aged subjects without overt thyroid disease. Endocrine. 2012;41(1):122–129. doi: 10.1007/s12020-011-9517-7. [PubMed] [CrossRef] [Google Scholar]
- Ittermann T, Thamm M, Wallaschofski H, Rettig R, Völzke H. Serum thyroid-stimulating hormone levels are associated with blood pressure in children and adolescents. Clin Endocrinol Metab. 2012;97(3):828–834. doi: 10.1210/jc.2011-2768. [PubMed] [CrossRef] [Google Scholar]
- Taddei S, Caraccio N, Virdis A, Dardano A, Versari D, Ghiadoni L, et al. Impaired endothelium-dependent vasodilatation in subclinical hypothyroidism: beneficial effect of levothyroxine therapy. J Clin Endocrinol Metab. 2003;88(8):3731–3737. doi: 10.1210/jc.2003-030039. [PubMed] [CrossRef] [Google Scholar]
- Cerbone M, Capalbo D, Wasniewska M, Alfano S, Mattace Raso G, Oliviero U, et al. Effects of L-thyroxine treatment on early markers of atherosclerotic disease in children with subclinical hypothyroidism. Eur J Endocrinol. 2016;175(1):11–19. doi: 10.1530/EJE-15-0833. [PubMed] [CrossRef] [Google Scholar]
- Nader NS, Bahn RS, Johnson MD, Weaver AL, Singh R, Kumar S. Relationship between thyroid function and lipid status or insulin resistance in a pediatric population. Thyroid. 2010;20:1333–1339. doi: 10.1089/thy.2010.0180. [PubMed] [CrossRef] [Google Scholar]
- Wasniewska M, Aversa T, Salerno M, Corrias A, Messina MF, Mussa A, et al. Five-year prospective evaluation of thyroid function in girls with subclinical mild hypothyroidism of different etiology. Eur J Endocrinol. 2015;173(6):801–808. doi: 10.1530/EJE-15-0484. [PubMed] [CrossRef] [Google Scholar]
- De Luca F, Santucci S, Corica D, Pitrolo E, Romeo M, Aversa T. Hashimoto’s thyroiditis in childhood: presentation modes and evolution over time. Ital J Pediatr. 2013;39:8. doi: 10.1186/1824-7288-39-8. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Valenzise M, Aversa T, Zirilli G, Salzano G, Corica D, Santucci S, De Luca F. Analysis of the factors affecting the evolution over time of subclinical hypothyroidism in children. Ital J Pediatr. 2017;43(1):2. doi: 10.1186/s13052-016-0322-z. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Radetti G, Maselli M, Buzi F, Corrias A, Mussa A, Cambiaso P, et al. The natural history of the normal/mild elevated TSH serum levels in children and adolescents with Hashimoto’s thyroiditis and isolated hyperthyrotropinaemia: a 3-year follow-up. Clin Endocrinol. 2012;76(3):394–398. doi: 10.1111/j.1365-2265.2011.04251.x. [PubMed] [CrossRef] [Google Scholar]
- Lazar L, Frumkin RB, Battat E, Lebenthal Y, Phillip M, Meyerovitch J. Natural history of thyroid function tests over 5 years in a large pediatric cohort. J Clin Endocrinol Metab. 2009;94(5):1678–1682. doi: 10.1210/jc.2008-2615. [PubMed] [CrossRef] [Google Scholar]
- Wasniewska M, Corrias A, Aversa T, Valenzise M, Mussa A, De Martino L, et al. Comparative evaluation of therapy with L-thyroxine versus no treatment in children with idiopathic and mild subclinical hypothyroidism. Horm Res Paediatr. 2012;77(6):376–381. doi: 10.1159/000339156. [PubMed] [CrossRef] [Google Scholar]
- Aversa T, Valenzise M, Corrias A, Salerno M, De Luca F, Mussa A, et al. Underlying Hashimoto’s thyroiditis negatively affects the evolution of subclinical hypothyroidism in children irrespective of other concomitant risk factors. Thyroid. 2015;25(2):183–187. doi: 10.1089/thy.2014.0235. [PubMed] [CrossRef] [Google Scholar]
40. Aversa T, Corrias A, Salerno M, Tessaris D, Di Mase R, Valenzise M, et al. Five-Year Prospective Evaluation of Thyroid Function Test Evolution in Children with Hashimoto’s Thyroiditis Presenting with Either Euthyroidism or Subclinical
Nguồn:https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5816505/
Bài viết được dịch thuật và biên tập bởi ykhoa.org – vui lòng không reup khi chưa được cho phép!
Người dịch: Phương Linh
 Y khoa Ykhoa, y học, y tế, kiến thức, lâm sàng, cận lâm sàng, chẩn đoán, điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Ykhoa, y học, y tế, kiến thức, lâm sàng, cận lâm sàng, chẩn đoán, điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.