Một người đàn ông 58 tuổi tới gặp bạn với l{ do khó thở. Ông ấy có tiền sử khó thở nhẹ khi gắng sức vài năm nay, nhưng gần đây tần số cơn khó thở tăng dần, xuất hiện khi lao động nhẹ nhàng, và ngay cả khi nghỉ ngơi. Khi nằm rất khó ngủ, và vì vậy bệnh nhân phải dành cả đêm ngồi dựa vào ghế tựa và cố ngủ. Kèm theo có ho và khạc đờm vàng nâu vào mỗi buổi sáng trong suốt một năm qua. Bệnh nhân không đau ngực, không sốt, không rét, không phù chân. Tiền sử hút thuốc hai bao một ngày từ năm 15 tuổi, không uống rượu. Cách đây vài tháng, bệnh nhân đến phòng khám cấp cứu để đánh giá các triệu chứng, và nhận được đơn thuốc có một số thuốc dạng xịt nhưng không nhớ tên thuốc và cũng được yêu cầu tìm một bác sĩ chăm sóc chính để đánh giá thêm. Khi thăm khám, huyết áp 135/85 Hg, nhịp tim 96 ck/phút, nhịp thở 28 lần/phút và thân nhiệt 36,5 ° C. Bệnh nhân ngồi trên ghế, nghiêng người về phía trước, với hai tay chống lên đầu gối, bộc lộ vẻ khó chịu, thở gắng sức, tím môi và phải sử dụng các cơ hô hấp phụ. Khám ngực phát hiện ran rít và ran ngáy cả 2 bên, nhưng không có crackle (ran ẩm và ran nổ), đường kính trước sau của lồng ngực tăng, phần dưới lồng ngực di chuyển vào trong (thở nghịch thường) trong thì hít vào. Khám tim mạch, tiếng tim mờ nhưng tần số bình thường và nhịp tim đều, và áp lực tĩnh mạch cổ bình thường. Không có phù, đầu chi không tím không to.
- Chẩn đoán có khả năng nhất là gì?
- Cận lâm sàng hỗ trợ chẩn đoán tốt nhất là gì?
- Điều trị ban đầu tốt nhất là gì
LỜI GIẢI ĐÁP:
Bệnh phổi tắc nghẽn mạn tính
Tóm tắt: Một người đàn ông 58 tuổi hút thuốc nhiều năm xuất hiện cơn khó thở khi lao động nhẹ và khi nghỉ ngơi. Tiền sử ho khạc đờm vàng nâu mỗi sáng trong suốt cả năm. Bệnh nhân ngồi ở tư thế “kiềng ba chân‖ đặc trưng (tripod – ngồi trên ghế, nghiêng người về phía trước, với hai tay chống lên đầu gối) để dễ dàng sử dụng các cơ hô hấp phụ. Dường như có tắc nghẽn đường thở và suy hô hấp, với phần dưới lồng ngực rút vào khi hít vào và ran rít, ran ngáy cả 2 bên. Môi tím gợi ý tình trạng thiếu oxy máu. Đường kính trước sau của lồng ngực tăng gợi ý giãn phế nang. Khám tim với tiếng tim mờ nhưng không có dấu hiệu rõ ràng của bệnh tim.
- Chẩn đoán khả năng nhất: Đợt cấp bệnh phổi tắc nghẽn mạn tính (COPD)
- Bước tiếp theo hỗ trợ chẩn đoán: Khí máu động mạch để đánh giá oxy máu và thăng bằng toan kiềm
- Điều trị ban đầu tốt nhất: thở oxy gọng kính, tiếp theo là các thuốc giãn phế quản, và steroid để chống viêm
PHÂN TÍCH
Mục tiêu
- Biết được định nghĩa và nguyên nhân của viêm phế quản mạn tính, COPD, và khí phế thũng.
- Làm quen với hô hấp kí và đường cong tốc độ thở ra-thể tích để chẩn đoán bệnh phổi tắc nghẽn và bệnh phổi hạn chế.
- Làm quen với cách điều trị COPD ổn định mạn tính, cũng như cách xử trí các đợt cấp, bao gồm cả chỉ định thở máy.
Nhìn nhận vấn đề
Bệnh nhân nam 58 tuổi này, với tiền sử hút thuốc có thể bị bệnh phổi tắc nghẽn mạn tính. Hiện tại, bệnh nhân đang suy hô hấp với biểu hiện thở gắng sức, tím và ran rít. Hiện tại, vấn đề cấp bách đặt ra là tình trạng hô hấp của bệnh nhân. Đánh giá lâm sàng nhanh là rất quan trọng ở bệnh nhân này bởi đang được hướng tới suy hô hấp, có thể cần thiết phải đặt nội khí quản và thông khí cơ học. Làm khí máu động mạch sẽ nhanh chóng cung cấp thông tin đầy đủ về tình trạng oxy máu (PaO2) và thông khí (PaCO2).
Bệnh phổi tắc nghẽn mạn tính
ĐỊNH NGHĨA
VIÊM PHẾ QUẢN MẠN TÍNH: chẩn đoán lâm sàng đặc trưng bởi tăng tiết dịch phế quản và ho có đờm trong 3 tháng hoặc hơn trong ít nhất 2 năm liên tiếp trong trường hợp không có bệnh nào khác có thể gây ra các triệu chứng này.
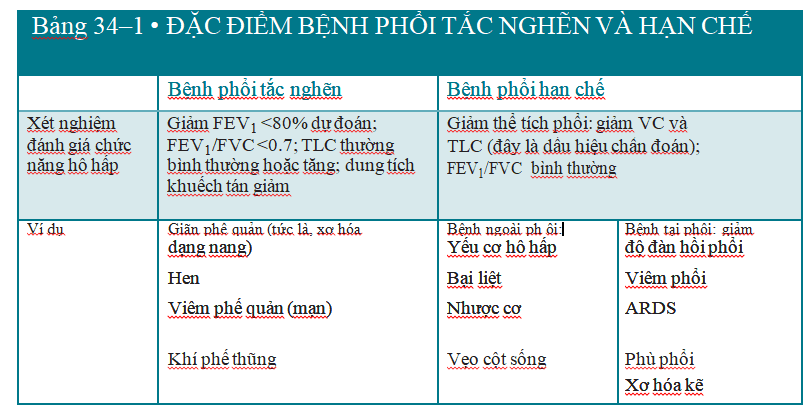
BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (COPD): tắc nghẽn đường thở mạn tính gây ra bởi viêm phế quản mạn tính hoặc khí phế thũng. Bệnh thường mang tính chất tiến triển, có thể kèm theo tăng phản ứng đường thở, và có thể đảo ngược được một phần. Điển hình, thể tích khí thở ra gắng sức trong giây đầu tiên (FEV1) <80% so với lý thuyết, và sử dụng hệ thống phân giai đoạn dựa vào FEV1/FVC (dung tích sống thở mạnh): <0.7 (nhẹ), 0.3 đến 0.5 (trung bình), và <0.3 (nặng).
KHÍ PHẾ THŨNG: chẩn đoán giải phẫu bệnh biểu hiện sự giãn nở bất thường, vĩnh viễn của các khoang chứa khí xa tiểu phế quản tận, kèm theo sự phá hủy thành của chúng mà không có xơ hóa rõ rệt.
HÔ HẤP KÍ: Phương pháp đánh giá thể tích và lưu lượng hô hấp, thông qua đó đánh giá chức năng phổi.
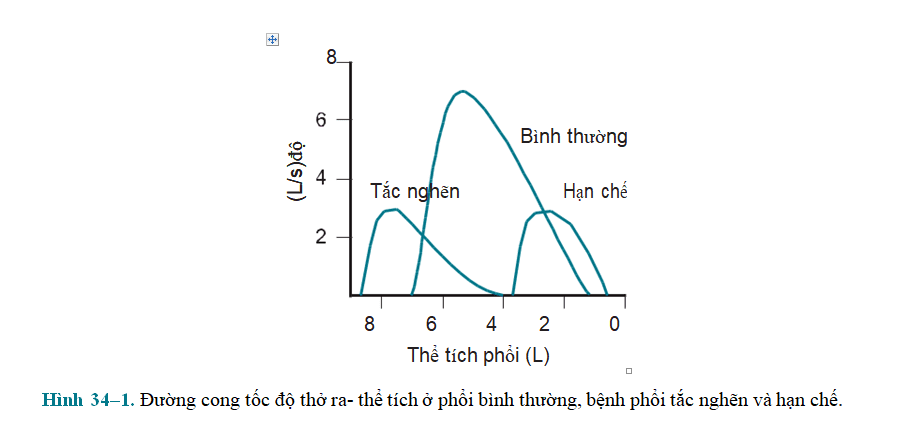
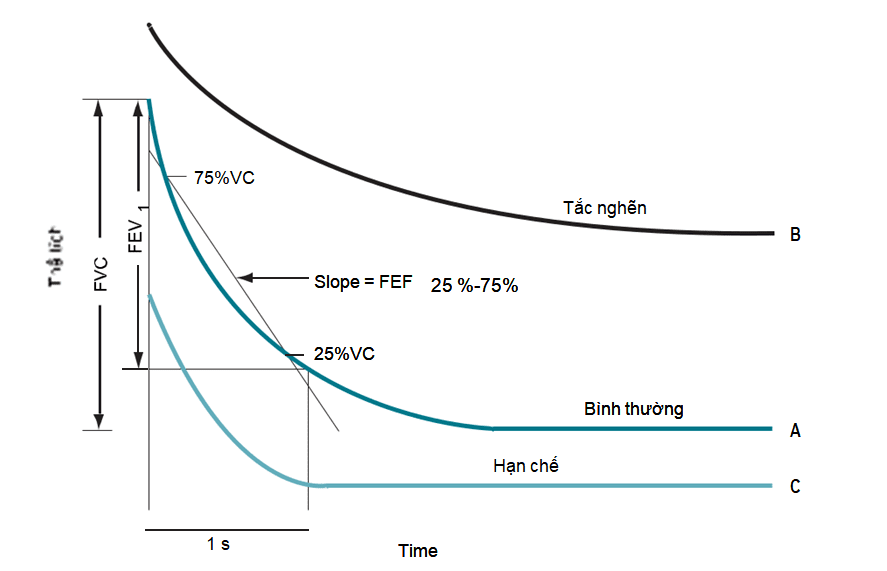
DUNG TÍCH SỐNG THỞ MẠNH (FVC): tổng thể tích khí thở ra nhanh, mạnh, hết sức sau khi hít vào hết sức. FVC giảm trong bệnh phổi hạn chế, thường bình thường trong bệnh phổi tắc nghẽn.
FEV1: Thể tích khí thở ra trong giây đầu tiên với gắng sức tối đa. FEV1 giảm trong cả bệnh phổi tắc nghẽn (tăng sức cản đường thở) và bệnh phổi hạn chế (dung tích sống thấp).
FEV1 /FVC: Chỉ số Gaensler, là phần trăm của dung tích sống được thở ra trong giây đầu tiên với gắng sức tối đa, giảm trong bệnh phổi tắc nghẽn.
BỆNH PHỔI HẠN CHẾ: Các tổn thương phổi mạn tính đặc trưng bởi thể tích phổi thấp do sự thay đổi hoặc của nhu mô phổi (bên trong), hoặc của thành ngực, màng phổi, các cơ hô hấp (bên ngoài). Điển hình FVC và FEV1 giảm, nhưng FEV1/FVC bình thường. Chẩn đoán tốt nhất là dựa vào thể tích toàn phổi (TLC).
TIẾP CẬN LÂM SÀNG
Nguyên nhân hay gặp nhất của COPD là hít phải các chất có hại, đặc biệt là khói thuốc lá. Một nguyên nhân quan trọng khác là thiếu α1-antitrypsin, một bệnh di truyền, trong đó bệnh phổi biểu hiện rõ ở độ tuổi 40 dù không có tiền sử ho hay hút thuốc lá. Điều trị bằng cách thay thế enzym α1-antitrypsin có sẵn. Đặc trưng của COPD là biểu hiện triệu chứng khó thở tăng dần (ban đầu xuất hiện khi gắng sức, sau đó hoạt động nhẹ, sau đó nghỉ ngơi). Bệnh cảnh thay đổi từ type “phù tím” (viêm phế quản mạn, thừa cân, phù, xanh tím) đến type “khó thở môi hồng (hồng thổi)” (khí phế thũng, gầy, má đỏ).
Khí máu động mạch (ABG) thường bình thường trong giai đoạn đầu của bệnh; tuy nhiên, ở giai đoạn nặng hơn, có bằng chứng về thiếu oxy và tăng CO2 máu, với tình trạng nhiễm toan hô hấp còn bù mạn tính do giảm thải CO2. Những bệnh nhân mạn tính ổn định có thể có PaO2 gần 50 mmHg và PaCO2 gần 50 mmHg, nhưng pH gần như bình thường (quy tắc “50-50”). Trong đợt cấp, tình trạng thiếu oxy máu hoặc tăng CO2 trầm trọng hơn, hoặc nhiễm toan hô hấp ghi nhận trên ABG có thể là dấu hiệu của suy hô hấp và đòi hỏi phải thông khí hỗ trợ.
Hô hấp ký là phương pháp đo chức năng phổi căn bản, không tốn kém, có giá trị và được sử dụng rộng rãi nhất để chẩn đoán bệnh phổi (Hình 34-1). Đường hô hấp ký của thở ra gắng sức (Hình 34-2) và đường cong tốc độ thở ra-thể tích (hình 34-3) giúp xác định loại bệnh phổi (tắc nghẽn hay hạn chế), cũng như khả năng phục hồi tắc nghẽn đường thở. Các bệnh phổi hạn chế có xu hướng có thể tích phổi thấp hơn (giảm TLC và VC), trong khi đó các bệnh phổi tắc nghẽn có thể tích phổi lớn hơn (TLC bình thường hoặc tăng) với tốc độ thở ra giảm (giảm FEV1 xuống <80% so với lý thuyết, và FEV1/FVC <0.7). Các thông số cụ thể giúp phân loại và đánh giá mức độ rối loạn chức năng phổi (Bảng 34-1). Giảm FEV1/FVC cộng với đáp ứng tối thiểu với các thuốc giãn phế quản là dấu hiệu của COPD
Xử trí các đợt cấp COPD nặng tập trung vào giảm tắc nghẽn đường thở đồng thời điều chỉnh những bất thường về sự trao đổi khí đe dọa tính mạng. Thuốc giãn phế quản (thuốc chủ vận beta và thuốc kháng cholinergic) được sử dụng qua máy khí dung cầm tay; Glucocorticoid liều cao làm tăng tốc độ cải thiện chức năng phổi ở những bệnh nhân này; kháng sinh nên được chỉ định nếu có nghi ngờ nhiễm trùng đường hô hấp. Liệu pháp oxy với oxy gọng kính thở với áp lực thấp hoặc thở oxy với mặt nạ Venturi sẽ làm giảm thiếu oxy máu mà không gây tăng nồng độ CO2 trong máu. Cần phải thận trong ở những bệnh nhân suy hô hấp mạn tính có lưu thông hô hấp phụ thuộc vào tình trạng “thiếu oxy máu tương đối”; những bệnh nhân này có thể ngừng thở khi ngủ nếu dùng quá nhiều oxy.
Thông khí mặt nạ áp lực dương, như áp lực dương liên tục (CPAP) hoặc áp lực dương hai mức độ (BiPAP), được sử dụng thay thế cho đặt nội khí quản và thông khí cơ học trong điều trị bệnh nhân hợp tác được với đợt cấp COPD có tăng CO2 máu nặng. Dấu hiệu suy hô hấp cấp tính bao gồm thở nhanh (thở > 40 lần/ phút), không nói chuyện được do khó thở, mệt mỏi và sử dụng cơ hô hấp phụ dù đã được điều trị tối đa, lú lẫn, bồn chồn, kích động, lơ mơ, tăng PaCO2, và thiếu O2 máu nặng. Suy hô hấp cấp thường được điều trị bằng đặt nội khí quản và thông khí hỗ trợ. Các biến chứng của thông khí cơ học bao gồm khó khăn khi rút nội khí quản, viêm phổi liên quan đến thở máy, tràn khí màng phổi và hội chứng suy hô hấp cấp tiến triển (ARDS).
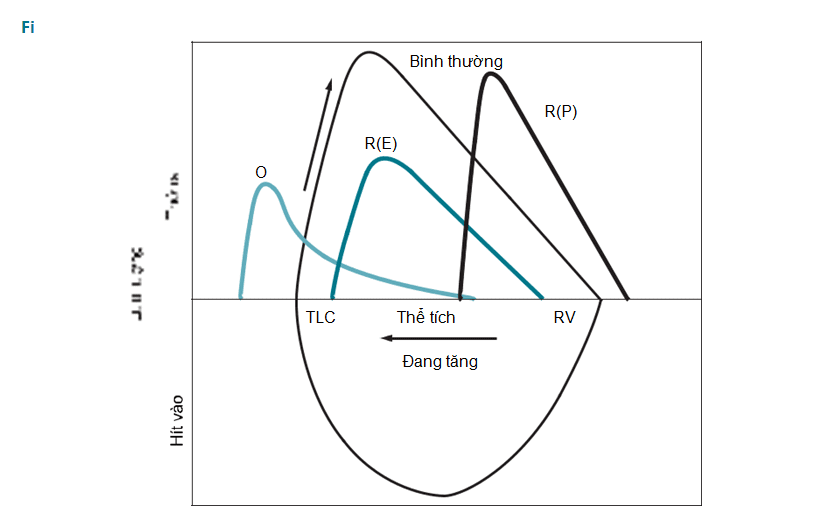
Các biến chứng lâu dài của COPD do thiếu oxy máu có thể gây tăng áp lực động mạch phổi, tăng hồng cầu thứ phát, hạn chế vận động, và suy giảm chức năng thần kinh. Đối với bệnh nhân COPD ổn định, chỉ bằng việc ngừng hút thuốc, liệu pháp oxy bổ sung cho bệnh nhân thiếu máu mạn tính và phẫu thuật giảm thể tích phổi ở một số bệnh nhân đã cho thấy làm thay đổi diễn biến tự nhiên của bệnh và làm giảm tỉ lệ tử vong (ít hoặc nhiều). Những bệnh nhân bị giảm oxy máu khi nghỉ ngơi (PaO2 <55 mmHg hoặc SaO2 <88%) điều trị oxy tại nhà thường có tác dụng, và phải sử dụng ít nhất 18 giờ/ngày. Các liệu pháp khác như thuốc giãn phế quản dạng hít (thuốc chủ vận beta và/hoặc thuốc kháng cholinergic) hoặc glucocorticoid dạng hít được sử dụng để giảm triệu chứng và cố gắng làm giảm tần suất các đợt cấp tái diễn
CÂU HỎI LƯỢNG GIÁ
34.1 Triệu chứng nào sau đây thường có ở bệnh nhân khí phế thũng?
- Thở khò khè
- Ngón tay dùi trống
- Ran ẩm (và ran nổ) thì hít vào ở 2 đáy phổi cùng với tăng áp lực tĩnh mạch cổ (JVP)
- Thở rít thì hít vào
- Tiếng tim T3
34.2 Dấu hiệu nào thường gặp ở một người phụ nữ 80 tuổi bị gù vẹo cột sống nặng?
- Dung tích toàn phổi lớn (TLC)
- Giảm FEV /FVC1
- Giảm dung tích sống (VC)
- Tăng dung tích sống (VC)
- Khí máu động mạch (ABG) với pH=7.48 và PaCO2=32 mmHg
34.3 Một người phụ nữ 56 tuổi có tiền sử hút thuốc 60 bao/1 năm. Cô ấy cảm thấy mệt mỏi và khó thở khi làm việc nhẹ và ho có đờm mỗi buổi sáng. Dấu hiệu nào sau đây thường thấy ở bệnh nhân?
- Xét nghiệm đo chức năng trao đổi khí của phổi bình thường (DLCO)
- Giảm thể tích khí cặn
- Thể tích khí thở ra gắng sức giây đầu tiên (FEV 1) bình thường
- Giảm tỉ lệ thở ra gắng sức trong giây đầu tiên/ thể tích thở ra gắng sức (FEV /FVC1)
- Giảm dung tích sống gắng sức (FVC)
34.4 Phương pháp điều trị nào sau đây có thể mang lại hiệu quả tốt nhất đối với bệnh nhân khí phế thũng mạn tính ổn định và có độ bão hòa oxy khi nghỉ là 86%?
- Tiotropium dạng hít hàng ngày.
- Albuterol dạng hít khi cần.
- Uống prednisolon hàng ngày.
- Thở oxy vào buổi tối.
- Thở oxy hàng ngày
ĐÁP ÁN
34.1 A. Đặc trưng của COPD là sự tắc nghẽn phổi mạn tính, gây cản trở lưu thông hô hấp và cản trở lớn nhất xảy ra ở đường dẫn khí nhỏ của đường hô hấp dưới, gây ra tiếng thở khò khè. Thở rít thì hít vào có thể xảy ra ở đường hô hấp trên, thường do nguyên nhân ngoài phổi, tắc nghẽn. Ngón tay dùi trống không phải là đặc điểm đặc trưng của COPD và cần phải chẩn đoán phân biệt với các bệnh khác như ung thư biểu mô phế quản phổi. Ran ẩm (và ran nổ), tăng áp lực tĩnh mạch cổ và tiếng tim thứ 3 là dấu hiệu của suy tim xung huyết.
34.2 C. Thành ngực biến dạng có thể dẫn đến tình trạng giảm thông khí mạn tính với tăng PaCO2 cũng như nhiễm trùng phổi tái phát. Xét nghiệm chức năng phổi thường ở dạng hạn chế, với thể tích toàn phổi và dung tích sống giảm, nhưng FEV1/FVC bình thường.
34.3 D. Bệnh nhân có thể bị COPD, dựa trên tiền sử hút thuốc và các triệu chúng. Tỉ lệ FEV1/FVC giảm là dấu hiệu cảu bệnh phổi tắc nghẽn. FEV giảm trong bệnh phổi tắc nghẽn cũng như bệnh phổi hạn chế. Dung tích trao đổi khí thường giảm trong COPD cũng như bệnh phổi hạn chế. Xét nghiệm DLCO cho thấy đầy đủ chức năng của phế nang và lưới mao mạch; thể tích khí cặn là lượng thể tích khí còn lại sau khi thở ra gắng sức và thường tăng do COPD.

34.4 E. Đối với bệnh nhân thiếu oxy máu mạn tính, thở oxy có ý nghĩa quan trọng bởi nó tác động đến tỷ lệ tử vong, thở oxy liên tục có tác dụng hơn so với việc sử dụng ngắt quãng hoặc sử dụng ban đêm. Thuốc giãn phế quản như tiotropium và albuterol có thể cải thiện triệu chứng và FEV1, nhưng không làm giảm tỉ lệ tử vong. Không nên sử dụng corticosteroid kéo dài bởi những tác dụng không mong muốn của nó như loãng xương, không dung nạp glucose, và các tác dụng phụ trên đường tiêu hóa (GI)
TÀI LIỆU THAM KHẢO
Reilly JJ, Silverman EK, Shapiro SD. Chronic obstructive pulmonary disease. In: Longo DL, Fauci AS, Kasper DL, et al., eds. Harrison’s Principles of Internal Medicine. 18th ed. New York, NY: McGraw-Hill; 2012:1380-1388.
Sutherland ER, Chemiak RM. Management of chronic obstructive pulmonary disease. N Engl J Med. 2004;350:2689-2697.
Weinberger SE, Rosen IM. Disturbances of respiratory function. In: Longo DL, Fauci AS, Kasper DL, et al., eds. Harrison’s Principles of Internal Medicine. 18th ed. New York, NY: McGraw-Hill; 2012:1380-1388.
Nguồn: Case Files@ Internal Medicine ( Fourth Edition ).
Bản dịch nhóm TNP
 Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.
Y khoa Diễn đàn Y khoa, y tế sức khoẻ, kiến thức lâm sàng, chẩn đoán và điều trị, phác đồ, diễn đàn y khoa, hệ sinh thái y khoa online, mới nhất và đáng tin cậy.


